変形性股関節症
リボーンクリニック 大阪院の変形性股関節症
変形性股関節症とは?症状・原因・治療・予防法
変形性股関節症とは何か…
股関節の痛みや、違和感が続いている…それ、もしかしたら「変形性股関節症」かもしれません。
この病気は進行性で、放置すれば歩行や日常生活に大きな支障をきたす恐れがあります。特に、階段の上り下りや立ち上がり時の痛み、股関節の可動域の制限など、初期段階では「年齢のせいかな」と見逃されやすいのが特徴です。
本記事では、「変形性股関節症とは何か…?」をはじめとして、症状の進行パターン、痛みの種類、原因、検査・診断方法、そして治療法や予防・再発防止策に至るまで、専門的な視点からわかりやすく解説します。
また、日本人に多い二次性の特徴や、手術の種類、保存療法との違い、日常生活で注意すべきポイント、リハビリやストレッチの効果まで、信頼できる情報を幅広くカバーしています。
変形性股関節症と向き合う上で必要な知識を、初めての方にも丁寧にお届けします。
この記事の内容が、「不安」を「理解」へと変える一歩になれば幸いです。
この記事で分かること
- ☑ 変形性股関節症の基本的な仕組みと発症メカニズム
- ☑ 症状の進行段階と具体的な痛みの特徴
- ☑ 検査・診断から保存療法・手術までの治療選択肢
- ☑ 生活習慣・ストレッチ・リハビリによる予防と再発対策

変形性股関節症とはどんな病気か
変形性股関節症とは、股関節にある軟骨がすり減ったり、変形したりすることで、痛みや動かしにくさを引き起こす病気です。特に40〜50代以降の女性に多く見られ、日本では生まれつき股関節の構造に異常がある「寛骨臼形成不全」が背景にあることが少なくありません。
この疾患は、股関節を構成する骨の接触面を覆う軟骨が徐々にすり減ることで始まります。軟骨が摩耗すると、骨同士が直接こすれ合うようになり、炎症や痛みが発生します。進行すると徐々に関節の変形が起こり、歩行や立ち座りなど日常動作が困難になっていきます。
症状としては、階段の上り下りがつらくなったり、しゃがむ動作や正座が難しくなったりします。悪化すると、夜間でも痛みを感じたり、脚の長さに左右差が出ることもあり、QOLといわれる「生活の質」が著しく低下していきます。
このように、変形性股関節症は放置すれば進行する疾患であることを理解して、早期に適切な対処が欠かせません。股関節に違和感を感じたら整形外科を受診されることをお勧めいたします。
POINT -
- ● 股関節の軟骨がすり減って起こる進行性の疾患
- ● 痛みや可動域制限を伴い、日常生活に影響
- ● 40〜50代以降の女性に多く、日本では先天的な骨の異常が原因となるケースもある
- ●進行性であるため股関節に違和感や痛みがある場合は早期の受診をお勧めします
股関節の構造と役割
股関節は、太ももの骨(大腿骨)の上端にある「大腿骨頭」と、骨盤側の「寛骨臼(かんこつきゅう)」というくぼみが組み合わさることで構成されています。この組み合わせは「球関節」と呼ばれ、球状の骨頭がくぼみの中で滑らかに回転することにより、前後・左右・回旋といった多方向の動きを可能にしています。
この関節構造は非常に自由度が高く、人が歩く・座る・立ち上がる・しゃがむといった日常動作をスムーズに行えるよう支えています。さらに股関節は、身体の体重を支える“土台”としての役割も果たしており、片足で立つ際には体重の3〜4倍の力が加わるともいわれています。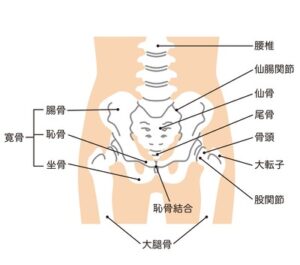
関節の表面には関節軟骨があり、動作時の摩擦を減らすクッションとして働いています。また、周囲を囲む関節包や靱帯、筋肉によって関節の安定性も確保されています。
このように、股関節は高い可動性と強い支持力を両立した構造をしており、身体を動かすうえで不可欠な役割を担っています。
POINT -
- ● 大腿骨頭と寛骨臼が組み合わさる球関節構造
- ● 多方向の自由な動きと体重支持を両立
- ● 関節軟骨・靱帯・筋肉が動きと安定性を支える
症状の進行と日常生活への影響
変形性股関節症が進行すると、痛みだけでなく日常生活への影響が顕著になります。最初は立ち上がる時や歩き始めに違和感を覚える程度でも、時間とともにその症状は悪化していきます。
この病気は進行の程度によって「初期」「進行期」「末期」に分類され、ステージごとに症状も変化します。以下に進行度と主な症状をまとめた表を示します。
| 病期 | 主な症状 |
|---|---|
| 初期 | 動作開始時の痛み、違和感。可動域のわずかな制限 |
| 進行期 | 持続的な痛み、正座や階段昇降が困難、歩行障害、夜間痛の出現 |
| 末期 | 安静時でも強い痛み、脚長差、爪切りや靴下が履けない、生活動作の大きな制限 |
このように、症状が進むにつれて自立した生活が難しくなり、周囲の助けが必要になるケースも少なくありません。特に家事や通勤、外出がしづらくなることは、精神的なストレスにもつながります。
また、歩行困難による運動不足や、股関節の可動域制限によって他の関節(膝や腰)にも負担がかかり、二次的な症状を引き起こすこともあるため注意が必要となります。
POINT -
- ● 初期は痛みの出現のみだが、進行とともに生活動作に支障
- ● 夜間痛や跛行、脚長差なども現れる
- ● 進行により社会生活・家事・移動に大きな制限が生じる
変形性股関節症 初期症状の見分け方
変形性股関節症の初期症状は、日常生活の中に紛れて気づきにくいものです。早期に見分けることができれば、症状の進行を遅らせたり、手術を回避したりできる可能性が高まります。
特に注目すべきポイントは、歩き出しや立ち上がり動作での「脚の付け根の違和感や軽い痛み」です。これは、軟骨が少しずつすり減り始めているサインかもしれません。しばらく動かしているうちに痛みが軽くなる場合でも、大丈夫だろうと・・・見逃してはいけません。
また、股関節の可動域が狭くなってきたと感じることも初期症状の一つです。たとえば、靴下を履く・足の爪を切るといった動作が「なんとなくやりづらい」と思ったときは、関節が硬くなり始めている兆候かもしれません。
さらに、左右の歩幅に差が出たり、片脚をかばうような歩き方になってきた場合も要注意です。無意識のうちに痛む側の脚をかばっている可能性があります。これらの症状に気が付いたら整形医外科を早めに受診しましょう。
POINT -
- ● 立ち上がり・歩き出し時の股関節の違和感
- ● 靴下が履きにくい、爪が切りにくいなどの動作制限
- ● 無意識の歩き方の変化(かばう、跛行)
- ● 症状に気が付いたら整形外科へ
変形性股関節症 どんな痛みが出るか
股関節の痛みについて特に初期のころは、単なる疲れや筋肉痛と区別がつきにくいことがあります。ただ、変形性股関節症に特有の痛みには進行状況によっていくつかの特徴があるため。それを解説してまいります。
まず最も多いのが、脚の付け根(鼠径部)に感じる鋭い痛みです。歩行や立ち上がりのとき、階段を降りるときなどに痛みが出やすく、初期の段階では動き始めだけに限られる傾向があるため、見逃さないでください。
やがて病状が進行すると、痛みの範囲はお尻や太もも、さらには膝にまで広がることがあります。そのため、「膝が痛いから膝が悪い」と思って検査しても異常がなく、実は股関節が原因だったというケースも少なくありません。
さらに進むと、安静にしていても痛みを感じる「安静時痛」や、夜間に目が覚めるような「夜間痛」が現れることもあります。これは関節内の炎症や、骨と骨がこすれ合う状態が続いている証拠です。
痛みの種類や出るタイミングについて
| 痛みのタイプ | 出やすいタイミング | 感じやすい部位 |
|---|---|---|
| 動作開始時痛 | 立ち上がり・歩き始め | 鼠径部(脚の付け根) |
| 動作中の持続痛 | 長時間歩行・階段昇降 | 太もも・お尻 |
| 安静時痛 | 座っているとき・夜間就寝時 | 股関節全体・膝 |
このように、変形性股関節症の痛みは多様で、進行するほど生活への影響が大きくなっていきます。
POINT -
- ● 初期は脚の付け根の痛みが多い
- ● 進行に伴い、太もも・膝・お尻にも痛みが広がる
- ● 夜間痛や安静時痛は要注意サイン
日本人に多い原因と二次性の特徴
日本人に多く見られる変形性股関節症は、欧米とは異なり「二次性変形性股関節症」が中心です。その主な原因は、先天的な股関節の形成不全にあります。
なかでも代表的なのが「寛骨臼形成不全(かんこつきゅうけいせいふぜん)」という状態です。これは、骨盤側の股関節の受け皿(寛骨臼)が浅く、大腿骨の骨頭を十分に覆えていないことが原因で、関節にかかる負荷が一部に集中しやすくなります。
日本では、このような股関節の発育不全が原因で、40代以降になってから軟骨がすり減り始め、徐々に変形が進んでいくケースが非常に多く報告されています。とくに女性に多いのは、出産やホルモン変化に伴う筋力低下も一因とされています。
以下に、一次性と二次性の違いをまとめます
| 分類 | 主な原因 | 日本での発症傾向 |
|---|---|---|
| 一次性 | 加齢・肥満・過度な使用などの加重要因 | 少ない |
| 二次性 | 寛骨臼形成不全、先天性股関節脱臼など | 圧倒的に多い |
また、二次性の特徴としては、比較的若い世代でも発症しやすいこと、症状の進行が早い傾向にあることが挙げられます。早期発見が遅れると、急速に関節の変形が進行し、手術が必要になるリスクが高まることがあります。
このような背景を踏まえ、日本では股関節の構造的なリスクを持つ方への早期スクリーニングや整形外科的なフォローアップの重要性が高まっています。
POINT -
- ● 日本では先天性の股関節形成不全が主因
- ● 欧米よりも二次性の発症率が高い
- ● 女性に多く、比較的若年での発症もある
変形性股関節症の検査・治療と予防法
変形性股関節症の進行を防ぐためには、適切な検査と治療、予防が不可欠です。初期段階で対処できれば、手術を避けられる可能性も高くなります。
まず検査では、最初レントゲン撮影が基本となります。股関節の隙間が狭くなっているか、骨の変形が見られるかを確認するために使用されます。必要に応じてMRI検査やCTスキャンを行い、股関節の軟骨や骨の状態をさらに詳細に評価します。
治療は、症状の進行度に応じて段階的に行います。初期〜中期では薬物療法やリハビリといった保存療法が中心です。痛みを和らげつつ、股関節周囲の筋肉を鍛えることで関節に対する負担を軽減し、進行を抑制します。進行が進んでしまった場合は、人工関節置換術などの手術療法が検討されます。
また、予防法としては以下の3つが重要です
| 予防対策 | 内容 |
|---|---|
| 体重管理 | 体重を適正に保つことで股関節への負荷を軽減 |
| 筋力トレーニング | 股関節周囲の筋肉を鍛えて関節を安定させる |
| 日常動作の見直し | 座り方・立ち上がり方など、股関節にやさしい動作を習慣にする |
予防や保存療法の実施は、医師や理学療法士の指導のもとで行うのが安全です。自己流での無理な運動は、逆に症状を悪化させることがあるため注意しましょう。
POINT -
- ● レントゲン・MRIでの診断が基本
- ● 初期は保存療法、進行すれば手術を検討
- ● 体重管理と筋力維持が予防のカギ
変形性股関節症の診断と検査の流れ
診断の第一歩は、患者の症状や生活状況を把握する「問診」です。医師は痛みの部位、発症時期、生活への支障などを丁寧にヒアリングし、変形性股関節症の可能性を見極めます。
続いて行うのが「視診」と「触診」です。歩き方や足の長さの違い、可動域の制限を確認し、股関節の異常を見抜きます。初診時点でのこうした基本的な診察が、正しい診断の鍵を握ります。
いずれにしても正確な診断には画像検査が必須となります。以下はその種類。
| 検査項目 | 目的 | 特徴 |
|---|---|---|
| レントゲン | 骨の変形や隙間の確認 | 最も基本的・迅速に行える |
| MRI | 軟骨・靭帯・炎症の評価 | 軟部組織の描出に優れる |
| CT | 骨の細かい構造や骨棘の検出 | 骨の形状や厚みの確認に適する |
こうした検査を総合して診断が下されます。必要に応じて血液検査や関節液検査を行い、感染症や関節リウマチなど、他の関節疾患との鑑別も行います。
特に注意が必要なのは、症状が軽くてもレントゲン上で明らかな変形があるケースや、逆に画像所見が軽度でも強い痛みを訴える場合です。こうしたミスマッチがあるときこそ、医師の経験と診断力が問われます。
POINT -
- ● 問診・触診・画像検査が診断の基本フロー
- ● レントゲンは必須、必要に応じてMRIやCTを追加
- ● 他疾患との鑑別も忘れずに
保存療法と手術療法の違いとは
変形性股関節症の治療方針は、症状の進行度や患者の年齢、生活状況によって大きく変わります。その中で、よく議論されるのが「保存療法」と「手術療法」の選択です。
保存療法とは、手術をせずに痛みを和らげ、関節の機能を維持するための治療法を指します。主な手段には以下のものがあります:
- ・消炎鎮痛薬の服用(NSAIDsなど)
- ・リハビリテーション(筋力強化・ストレッチ)
- ・補助具の使用(杖や股関節サポーター)
- ・体重管理や生活習慣の改善
一方で、手術療法は軟骨の消失や関節の著しい変形が見られ、保存療法では改善が期待できない場合に選択されます。主な手術法には次の2種類があります:
| 手術名 | 特徴 | 対象者 |
|---|---|---|
| 人工股関節置換術 | 変形した関節を人工関節に置き換える | 高齢者、重度の痛み・変形がある人 |
| 骨切り術(骨の矯正) | 骨の向きを変えて負荷を分散させる | 比較的若年層、軟骨が残っている人 |
保存療法は日常生活の改善から取り組める反面、根本的な治療にはなりません。逆に手術療法は高い効果が期待できますが、身体への負担や術後リハビリ、人工関節の耐用年数などを考慮する必要があります。
患者ごとに最適な選択は異なりますので、整形外科専門医と十分に相談し、納得のいく治療を選ぶことが重要です。
POINT -
- ● 保存療法は初期段階に有効だが根治は難しい
- ● 手術は進行例に対して効果的だが負担が大きい
- ● 年齢や症状の程度に応じて適切に使い分ける
変形性股関節症の再生医療とは
近年、変形性股関節症に対し、新たな治療法として「再生医療」という選択肢が注目されています。
これは、自己の幹細胞の分化という性質を利用して傷んだ関節組織の修復や炎症の軽減を図る画期的な治療法です。特に、手術を避けたい人や、初期〜中等度の患者にとって、未来志向のアプローチといえるでしょう。
たとえば、「幹細胞治療」では、ご自身の脂肪組織などから採取した幹細胞を培養し、股関節に注入することで治癒力を強化、軟骨の修復を促します。加えて、PRP療法(多血小板血漿療法)など、血液由来の成分で炎症を鎮める治療も並行して行われています。
ただし、再生医療はすべての人に適応できるわけではなく、効果の個人差や、保険適用外の自由診療である点などの理解が不可欠です。興味があれば、厚生労働省の認可を受けた医療機関を選び、カウンセリングを受けてリスクとメリットを十分に比較検討しましょう。
当院は厚生労働省に届出済みの再生医療の専門クリニックです。無料でご相談いただけますのでご遠慮なくお問合せください。
POINT -
● 自己の細胞を利用した治療で手術を回避できる可能性がある
● 幹細胞やPRPなど複数の方法がある
● 保険適用外の自由診療である点に注意
● 信頼できる認可医療機関での治療選択が重要
変形性股関節症 ストレッチは効果的?
ストレッチは変形性股関節症の進行を防ぎ、日常生活を快適にする手段として効果が期待できます。ただし、やり方を誤ると逆効果になる場合もあるため、正しい方法を選ぶことが大切です。
効果がある理由は、股関節まわりの筋肉や腱を柔軟に保つことで、関節にかかる負担を軽減できるためです。股関節は体重を支える重要な関節の一つであり、周囲の筋肉が硬くなると可動域が狭くなり、痛みやこわばりが増してしまいます。
例えば、太ももの前側(大腿四頭筋)やお尻の筋肉(中殿筋)、内ももの筋肉(内転筋)をゆっくりと伸ばすストレッチは、関節の動きをスムーズにするのに役立ちます。水中でのストレッチや、寝た状態での軽い動きも関節にやさしく、おすすめです。
ただし、以下のように無理なストレッチにはご注意ください
| 注意点 | 理由 |
|---|---|
| 痛みが出る動作は避ける | 炎症や軟骨の損傷を悪化させる可能性があるため |
| 反動をつけたストレッチはしない | 筋肉や関節への負担が増すため |
| 毎日無理なく継続する | 過剰な負荷は逆効果、継続が改善への近道 |
自己流ではなく、理学療法士の指導のもと行うと安全です。医師の許可を得たうえで、自分の状態に合ったストレッチを選ぶようにしましょう。
POINT -
- ● ストレッチは関節の柔軟性維持に有効
- ● 筋肉を無理なく伸ばすことが大切
- ● 痛みを感じる動きは控える
リハビリと筋力トレーニングの重要性
変形性股関節症の管理において、リハビリテーションと筋力トレーニングは欠かせない柱となります。進行の抑制と痛みの軽減を目指すうえで非常に効果的です。
この理由は、股関節そのものへの負荷を減らすために周囲の筋肉を鍛えることで、関節の安定性が高まるからです。特に、中殿筋や大腿四頭筋、ハムストリングスなど、股関節を支える筋肉の強化は、関節の動きを助け、歩行能力を維持するために役立ちます。
トレーニング例
| トレーニング種目 | 内容 |
|---|---|
| 中殿筋トレーニング | 横向きに寝て脚を持ち上げるサイドレッグレイズ |
| クォーター・スクワット | 軽くしゃがむ運動で太ももの筋力を強化 |
| ブリッジ運動 | 仰向けで腰を持ち上げる運動で臀部を鍛える |
また、リハビリでは、柔軟性を保つストレッチや関節可動域を広げる訓練も併せて行われます。医師の指導のもと、理学療法士と連携して継続的に行うことで、手術を回避できるケースもあります。
一方で、やり過ぎや誤った動作は逆に悪化を招くことがあります。特に痛みが強い日には無理をしないなど、自分の身体と相談しながら進めることが必要です。医師や理学療法士等、専門家の指導のもと、お取組みください。
POINT -
- ● 筋肉を鍛えることで股関節の負担を軽減
- ● 理学療法士の指導のもと正しいフォームで実施
- ● 無理のない範囲で継続がカギ
- ● 専門家の指導で行う
変形性股関節症 治療に使われる薬の種類
変形性股関節症の薬物治療は、主に痛みや炎症を抑えることを目的としています。ただし、薬だけで完治を目指すのではなく、他の治療法と併用して症状の緩和を目指すことが重要です。
治療で用いられる代表的な薬剤は以下のようなものがあります。
| 薬の種類 | 主な作用と特徴 |
|---|---|
| NSAIDs(非ステロイド系消炎鎮痛薬) | 痛みと炎症を抑える。市販薬にも多く存在 |
| アセトアミノフェン | 軽度な痛みに使用。胃腸障害が少なく安全性が高い |
| ヒアルロン酸注射 | 関節内に注入し、潤滑性を保ち動きを良くする |
| ステロイド注射 | 強い炎症時に短期間使用。副作用に注意が必要 |
| プレガバリンなどの神経性疼痛治療薬 | 神経の過敏状態による痛みに効果 |
多くのケースでは、まずアセトアミノフェンやNSAIDsが処方され、効果が乏しい場合には注射療法や他の薬剤へと移行します。ただし、薬には副作用もあるため注意が必要です。特にNSAIDsは胃腸障害や腎機能への影響があり、長期服用時には医師の管理が欠かせません。
薬物治療は「一時的な痛みの緩和」に役立つ一方で、「病気の進行そのものを止める効果」はないことを理解することが重要です。したがって、運動療法や生活改善と併用して取り入れることが推奨されます。
POINT -
- ● 痛みを抑える薬が中心だが進行を止めるわけではない
- ● 副作用に注意し、いずれも医師の指導のもとで使用
- ● 他の治療法との併用が基本
変形性股関節症 手術の種類と特徴
変形性股関節症が進行し、保存療法では日常生活に支障が出る場合、手術が選択されることがあります。手術にはいくつかの種類があり、それぞれ目的や患者の状態に応じて適応が異なります。
まず代表的なのは「人工股関節置換術(THA)」と「骨切り術」です。
| 手術名 | 特徴 |
|---|---|
| 人工股関節置換術(THA) | 痛みを取ることを最優先とした根本的な治療法 |
| 骨切り術 | 自骨を残し関節のバランスを整える関節温存術 |
| 関節鏡視下手術 | 初期の段階で軟骨や関節唇の損傷を修復する |
人工股関節置換術は、関節の変形が進み、日常動作が困難な場合に選択されます。近年では人工関節の耐久性も向上し、10~年以上機能するものもありますが、寿命があることを知っておくべきです。将来に再手術の可能性があり、現在の年齢からの判断が必要です。
一方、骨切り術は若年層や初期~中期の患者に適しており、変形の進行を防ぐことを目的としています。自分の関節を温存できる点が大きなメリットですが、回復には時間がかかり、再手術のリスクも考慮する必要があります。
手術の選択は、年齢・活動量・症状の進行度・患者の希望などを総合的に見て判断されます。安易に選ぶのではなく、医師との丁寧な相談が不可欠です。特に人工関節には色々な制約や合併症の危険性があるため、しかりそのリスクを理解することが必要です。
POINT -
- ● 人工股関節置換術は重度の痛みに有効、生活の制限や合併症などのリスクもある
- ● 骨切り術は、軟骨が存在している条件のもと、若年層向けの関節温存法
- ● 手術選択は症状とライフスタイルに応じて決定
骨切り術と人工股関節置換術の比較
骨切り術と人工股関節置換術は、どちらも変形性股関節症の手術治療法ですが、目的・適応年齢・回復期間・再発リスクなどに明確な違いがあります。
以下に両者の主な比較ポイントを表にまとめました。
| 比較項目 | 骨切り術 | 人工股関節置換術(THA) |
|---|---|---|
| 適応年齢 | 比較的若年(40代以下) | 中高年(60代以上が中心) |
| 目的 | 自骨を温存して形状を改善 | 痛みを取るために関節を置換 |
| 入院・回復期間 | 長め(1〜2ヶ月) | 比較的短い(2〜3週間) |
| 再手術の可能性 | 年齢とともに再手術の可能性あり | 長期間使用後に再置換の可能性あり |
| スポーツ復帰 | 一定の制限はあるが可能 | 衝撃の強い運動は基本的に不可 |
骨切り術は骨を切って股関節の角度を変えることで負担を軽減する方法で、自分の関節を維持温存できる利点があります。ただし手術後のリハビリは長期にわたり、完全な回復には時間がかかります。
人工股関節置換術は、特に痛みが強く、日常生活に大きな支障がある人に対して適合しています。比較的早期に社会復帰が可能ですが、衝撃の強い運動や日常生活にも制限がかかります。人工関節寿命による再手術や、合併症のリスクに関しての理解は必須です。
いずれの方法にもメリットとリスクがあるため、医師と十分に相談し、自分の生活スタイルや希望に合った治療法を選びましょう。
POINT -
- ● 骨切り術は関節温存を目指す若年向け手術
- ● 人工股関節置換術は速効性と機能回復が強み
- ● 人工関節のリスク(寿命と再手術、合併症、生活上の制限)
- ● 適応年齢や目的に応じて選択が分かれる
再発予防のための生活習慣と注意点
手術後や保存療法中であっても、再発や進行のリスクを抑えるためには、日々の生活習慣が極めて重要です。体に無理なく、関節に優しい習慣を続けることが、股関節の健康維持につながります。
まず、体重管理は最優先事項の一つです。股関節は体重の負荷を直接受けるため、肥満は関節への負担を増やし、再発リスクを高めてしまいます。
また、長時間の座位や不適切な姿勢、脚を組むクセなども関節への偏った負荷を生み出しやすいため、避けたいポイントです。以下に再発予防に効果的な生活習慣をまとめました。
| 習慣 | 理由 |
|---|---|
| 適正体重を保つ | 股関節への負荷を軽減する |
| 軽い有酸素運動を習慣にする | 関節の可動性を保ち、筋力を維持できる |
| 椅子は深く腰かける | 姿勢が崩れにくく、関節のねじれを防ぐ |
| 正座やあぐらを避ける | 股関節に過剰な内旋・外旋がかかるため |
とくに日常生活では、なるべく階段を避ける、荷物を持つときは両手でバランスよく持つ、立ち上がるときに反動をつけないなどの配慮も大切です。股関節は一度損傷すると回復に時間がかかるため、毎日のちょっとした積み重ねが予防の鍵となります。
POINT -
- ● 体重コントロールと姿勢改善が再発予防の基本
- ● 股関節に負担の少ない生活動作を意識する
- ● 毎日の習慣が将来の関節機能に大きく影響する
まとめ・変形性股関節症とは|初期症状から治療法まで
変形性股関節症とは、股関節の軟骨がすり減り、痛みや可動域の制限が進行する慢性疾患です。
初期症状は気づきにくく、「年齢のせい」「疲れのせい」と見過ごされがちですが、放置すると歩行困難など深刻な状態に進行するリスクがあります。
本記事では、変形性股関節症の症状や痛みの特徴、原因となる一次性・二次性の要因、診断方法、治療の選択肢(保存療法・手術療法)に加え、ストレッチやリハビリ、生活習慣の見直しといった予防法についても幅広くご紹介しました。
大切なのは、早期発見と適切な対処です。
違和感を覚えたら、自己判断せず専門医に相談することをおすすめします。進行を遅らせる努力によって、日常生活の質を守ることは十分に可能です。
変形性股関節症について正しく理解し、今後の生活に役立てていただければ幸いです。
よくある質問 Q&A|変形性股関節症についてQ1. 変形性股関節症とはどのような病気ですか?A. 股関節の軟骨がすり減ることで、骨同士が直接ぶつかり合い、痛みや可動域の制限が生じる慢性疾患です。加齢や先天性疾患、過度な負荷が原因で進行します。 Q2. 変形性股関節症の初期症状にはどのようなものがありますか?A. 歩き始めや立ち上がりの際の股関節の違和感、軽い痛み、股関節のこわばりなどがよく見られます。多くは一過性であるため見過ごされやすいです。 Q3. 変形性股関節症の痛みはどこに出ますか?A. 股関節の前面や側面、太もも、膝、さらには腰やお尻にまで痛みが放散することがあります。特に長時間歩いた後や階段の上り下りで痛みが強くなる傾向があります。 Q4. 変形性股関節症はどうやって診断されますか?A. 問診と身体診察に加えて、X線撮影が基本です。必要に応じてMRIやCT、関節液の検査が行われることもあります。病状の進行度を把握するためにも画像検査は重要です。 Q5. 手術を受けずに治す方法はありますか?A. 初期~であれば保存療法(薬物、ストレッチ、リハビリなど)で症状を緩和できる場合があります。ただし、進行が著しい場合には手術療法が有効です。更に再生医療という自由診療ですが、注射だけで治療が可能な新たな選択肢が生まれました。 Q6. 股関節のストレッチは症状に効果がありますか?A. 適切なストレッチは関節の柔軟性を保ち、痛みの緩和や可動域の維持に役立ちます。ただし無理な動作は悪化の原因になるため、専門家の指導を受けることが推奨されます。 Q7. リハビリや筋トレはどのくらい続ければ良いですか?A. 継続が重要です。少なくとも3か月以上は実施し、効果が実感できても中断せず、定期的に医療機関で評価を受け、専門家の指導のもと継続することが望ましいです。 Q8. 変形性股関節症の原因には何がありますか?A. 先天性股関節脱臼や臼蓋形成不全などがある「二次性」と、加齢や生活習慣が要因で明確な原因がない「一次性」に分かれます。日本では女性に多く、二次性が目立ちます。 Q9. どんな薬が治療に使われますか?A. 消炎鎮痛薬(NSAIDs)、ヒアルロン酸注射、筋弛緩剤、場合によっては漢方薬なども使われます。症状の程度や持病に応じていずれも医師の指導のもと、使い分けられます。 Q10. 手術にはどんな種類がありますか?A. 主に「骨切り術」と「人工股関節置換術(THA)」があります。前者は関節温存を目的とし、後者は痛みの改善と機能回復を重視する方法です。 |
リボーンクリニックは、再生医療専門のクリニックです。
国が定めた「再生医療等安全性確保法」のもと、特定認定再生医療等委員会の厳格な審査を経て、提供計画を「厚生労働大臣」に受理された信頼と安心の「再生医療専門の医療機関」です。
股関節の治療にあたりましては、法令を遵守し、院長の青木医師をはじめとした経験豊富な医師が患者さまのお悩みに親身に寄り添い、最新鋭の設備と熟練のスタッフといった最高の環境でサポートいたします。
まずはお気軽に無料相談をご利用ください(無理に治療をお勧めすることは一切ございません)。