すべてのコラム
リボーンクリニック 大阪院のすべてのコラム
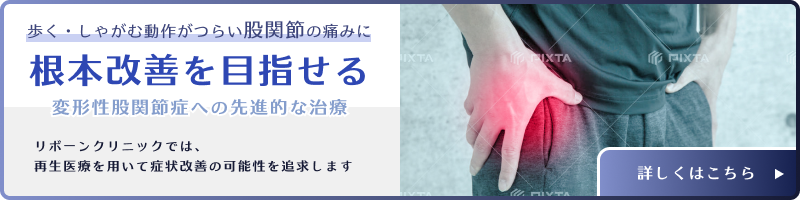
股関節と坐骨神経痛の関係性|痛み・しびれ別の治療法まとめ
股関節と坐骨神経痛の真実|早期発見で防げる重症化
「お尻から太ももにかけて痛い」「足の付け根がしびれる」「歩くと股関節の痛みが強くなる」── そんな症状にお悩みではありませんか?
もしかすると、それは股関節の痛みではなく、坐骨神経痛によるサインかもしれません。
「坐骨神経痛」という言葉はよく耳にすると思われますが・・・、実は、坐骨神経痛って「病名」ではなく「症状の総称」なのです。
股関節や腰の異常によって神経が圧迫され、痛みを引き起こすこともあり、原因を正しく見極めないまま治療を続けても、なかなか改善しないケースもあります。
本記事では、股関節と坐骨神経の関係性をわかりやすく解説し、
「どのように見分けるのか」「どうすれば改善できるのか」を医学的根拠に基づいて丁寧にお伝えします。
痛みを和らげるだけでなく、再発を防ぐためのストレッチ・運動療法・再生医療の選択肢まで網羅。
あなたの症状の「本当の原因」を理解し、日常を取り戻すための第一歩を踏み出しましょう。
-
この記事で分かること
- ☑ 股関節と坐骨神経痛の関係性と痛みが出る仕組み
- ☑ 腰・股関節それぞれの原因の見分け方と検査方法
- ☑ 保存療法から再生医療までの治療・改善アプローチ
- ☑ 再発を防ぐためのストレッチや日常生活での注意点
股関節と坐骨神経痛、原因と症状を徹底解説
股関節と坐骨神経痛の関係を正しく理解することは、適切な治療を受けるための第一歩になります。坐骨神経痛は、腰から足にかけて伸びる「坐骨神経」が圧迫や炎症を起こすことで生じる痛みやしびれの総称なのです。
一方で、股関節に異常がある場合も似たような痛みを感じることがあります。特に「お尻の奥が痛い」「太もも裏がビリビリする」といった症状は、腰や股関節、あるいはその両方に原因が潜んでいるケースが少なくありません。
坐骨神経は腰からお尻、太ももの裏を通り足先までつながっています。この経路のどこかで神経が圧迫されると、痛みやしびれが現れます。
原因として多いのは、「腰椎椎間板ヘルニア」や「腰部脊柱管狭窄症」です。特に中高年層では、骨の変形や姿勢の崩れが神経圧迫を招くこともあります。
また、股関節自体に炎症や変形が起こると、痛みが坐骨神経の通り道に広がり、神経痛と似た症状を示すことがあります。これを誤診してしまうと、治療方針が誤った方向へ進み、症状の悪化を招くおそれもあります。
このような痛みを訴える場合には、股関節・腰椎・骨盤を含めた総合的な評価が必要です。MRIやX線検査を行うことで、神経圧迫の有無や骨・関節の変形を明確に判断できます。
POINT -
- ● 坐骨神経痛は「病名」ではなく「症状」
- ● 腰だけでなく股関節異常も痛みの原因になりうる
- ● 股関節と腰の両方を診ることが診断の鍵
坐骨神経痛は病名ではなく症状の総称
多くの人が「坐骨神経痛=病気の名称」と思いがちですが、実際には「症状名」です。つまり、坐骨神経が刺激を受けた結果として起こる痛み・しびれをまとめて「坐骨神経痛」と呼んでいます。
原因となる疾患は人によって異なり、代表的なものには以下のような疾患があります。
| 原因疾患 | 主な特徴 | 好発年齢層 |
|---|---|---|
| 腰椎椎間板ヘルニア | 前かがみ姿勢で悪化しやすい | 20〜40代 |
| 腰部脊柱管狭窄症 | 立位や歩行で悪化、前かがみで軽減 | 60代以降 |
| 梨状筋症候群 | 長時間の座位や足組みで悪化 | 男女とも多い |
| 変形性股関節症 | 立ち上がり時や歩行時の痛み | 40代以降女性に多い |
このように、同じ「坐骨神経痛」という症状でも、原因はさまざまです。
症状が出ている部分にだけ注目して治療を進めると、根本的な原因が見逃されることがあります。
正確な診断のためには、整形外科や神経内科で神経学的な検査を受け、どの部分の圧迫が痛みを生んでいるのかを特定することが大切です。
POINT -
- ● 坐骨神経痛は「症状名」であり、原因は人によって異なる
- ● 腰・骨盤・股関節など複数の部位に注意
- ● 原因を特定することで、治療の方向性が明確になる
股関節の痛みと坐骨神経痛の違いを理解しよう
股関節の痛みと坐骨神経痛は、どちらもお尻や太ももの痛みを伴うため混同されがちです。
しかし、痛みの発生源と性質には明確な違いがあります。
股関節の痛みは、関節の内部や周辺の筋肉・軟骨の異常によって起こります。特徴的なのは「足の付け根が痛い」「靴下が履きづらい」「あぐらをかくと痛い」といった動作に関連する痛みです。
一方、坐骨神経痛は神経の圧迫や炎症によって生じるため、「電気が走るようなビリビリした痛み」「しびれ」「太もも裏やふくらはぎに痛みが広がる」といった神経性の症状が現れます。
以下の表に、両者の違いをまとめました。
| 比較項目 | 股関節の痛み | 坐骨神経痛 |
|---|---|---|
| 主な原因 | 関節や軟骨の摩耗・炎症 | 神経の圧迫・炎症 |
| 痛みの出る部位 | 足の付け根・太ももの前側 | お尻・太もも裏・ふくらはぎ |
| 痛みの性質 | 鈍痛・動作時痛 | しびれ・放散痛 |
| 動作での変化 | 立ち上がり・歩行で痛み | 長時間座る・前屈で悪化 |
| 検査 | X線・MRIで関節変形を確認 | MRIで神経圧迫を確認 |
このように、痛みの場所・性質・動作による変化を丁寧に観察することで、どちらが原因かを見分けるヒントになります。
股関節由来の痛みが「坐骨神経痛」と誤診されることも少なくありませんので症状が改善しない場合は、※セカンドオピニオンを利用したり、更に股関節の詳しい検査を追加で依頼することをおすすめします。
POINT -
- ● 股関節痛と坐骨神経痛は「原因」「痛みの性質」が異なる
- ● 電気が走るような痛みは神経性のサイン
- ● 改善しない場合は股関節の精密検査を検討する価値がある
|
※セカンドオピニオンとは、今の主治医とは別の医師に病状や治療法について意見を求める制度です。治療法を自分で納得して選ぶために利用され、客観的な情報を得ることが目的です。実際の診察や治療は行わず、意見を聞いた後も元の医師のもとで治療を続けます。 |
股関節の異常が坐骨神経痛を引き起こす仕組みと、梨状筋症候群
股関節の異常が坐骨神経痛のような痛みを引き起こすのは、神経と股関節の構造が密接に関係しているためです。股関節の炎症や変形によって周囲の筋肉が緊張し、坐骨神経を圧迫することがあります。
特に「変形性股関節症」が進行すると、骨盤の位置がわずかに傾き、骨格全体のバランスが崩れやすくなります。その結果、腰椎に負担がかかり、坐骨神経の通り道で神経が圧迫されるのです。
具体的には、股関節周辺の筋肉のひとつ「梨状筋(りじょうきん)」の緊張がポイントになります。この筋肉は坐骨神経のすぐ下を通っており、硬くなると神経を締め付けて痛みやしびれを生じさせます。これが「梨状筋症候群」と呼ばれる状態です。
また、股関節の可動域が狭くなると、歩行時や立ち上がる動作のたびに骨盤や腰椎が代償的に動くようになります。こうした※代償運動の繰り返しによって、腰椎椎間板や脊柱管にストレスが蓄積し、最終的に坐骨神経痛の症状が悪化することもあります。
痛みの出方には特徴があり、以下のような違いがみられます。
| 原因部位 | 主な痛みの場所 | 特徴的な症状 |
|---|---|---|
| 股関節 | 足の付け根・太ももの前側 | 動作時痛、可動域の制限 |
| 坐骨神経 | お尻・太もも裏・ふくらはぎ | しびれ、放散痛、電撃痛 |
| 梨状筋 | お尻の奥・太もも裏 | 長時間座ると悪化 |
このように、股関節の異常が神経の通り道や周辺筋肉に影響を与え、結果的に坐骨神経痛のような症状を引き起こすのです。
POINT -
- ● 股関節の炎症や変形が神経圧迫を招くことがある
- ● 梨状筋の緊張が坐骨神経を刺激して痛みを悪化させる
- ● 可動域制限による代償運動も神経痛を誘発する
| ※代償運動とは、本来使う筋肉や関節が働かないときに、他の部位で動きを補うことです。一時的には有効ですが、続けると筋力低下や体のゆがみ、他部位への負担を招く恐れがあります。 |
股関節痛と坐骨神経痛の主な原因と見分け方
股関節の痛みと坐骨神経痛は症状が似ているため、原因を正確に見分けることが重要です。
主な原因は大きく分けて「神経が圧迫されるタイプ」と「関節に問題があるタイプ」に分類されます。
前者では、腰椎椎間板ヘルニアや脊柱管狭窄症など、腰の神経根が直接圧迫されて坐骨神経痛が発生します。後者は、変形性股関節症や梨状筋症候群、仙腸関節障害など、股関節や骨盤のゆがみから間接的に神経が刺激されるパターンです。
| 原因 | 主な特徴 | 見分けのポイント |
|---|---|---|
| 腰椎椎間板ヘルニア | 前かがみで痛みが悪化 | 腰の動作で痛みが強まる |
| 腰部脊柱管狭窄症 | 立つ・歩くと悪化し、前かがみで軽減 | 間欠跛行(歩くと痛み、休むと改善) |
| 変形性股関節症 | 足の付け根が痛く、あぐらや靴下動作で痛い | 股関節の動きで痛みが出る |
| 梨状筋症候群 | 座位や足を組むと悪化 | お尻の深部にピンポイントの痛み |
| 仙腸関節障害 | 立ち上がりや寝返りで痛み | 仙骨周囲に限局した痛み |
見分けのカギは「どの動作で痛みが出るか」です。
・股関節由来の痛みは、立ち上がりや歩行、靴下を履くなどの動作で強くなります。
・一方で、坐骨神経痛は前かがみや長時間座ることで悪化する傾向があります。
特に、腰や股関節の画像検査を同時に行うと、原因がどちらにあるのか明確に分かるケースが多いです。両方の病変が重なっていることもあるため、痛みの範囲や性質を丁寧に観察することが大切です。
POINT -
- ● 股関節痛と坐骨神経痛は動作による痛み方で見分けられる
- ● 腰と股関節を同時に検査すると診断精度が上がる
- ● 症状が似ている疾患が多く、専門医の判断が必要
腰椎椎間板ヘルニアと脊柱管狭窄症の特徴
坐骨神経痛を引き起こす代表的な疾患が、「腰椎椎間板ヘルニア」と「腰部脊柱管狭窄症」です。どちらも神経の圧迫が原因ですが、症状の出方や悪化する姿勢には明確な違いがあります。
腰椎椎間板ヘルニアは、背骨のクッション役をする椎間板が飛び出して神経を圧迫する病気です。比較的若い世代(20~40代)、働き盛りの世代に多く、男性に多い傾向があります。重いものを持ったり、中腰姿勢、くしゃみなどすると痛みが強く出ることがあります。特徴的なのは、前かがみになると痛みが悪化し、片脚に電気が走るような痛みやしびれが現れる点です。
一方、腰部脊柱管狭窄症は、神経の通り道である脊柱管が加齢や変形によって狭くなり、神経を圧迫する病気です。中高年層(60代以降)に多く見られ、腰を反らす動作で痛みが増します。特に「少し歩くと足が痛くなり、前かがみになると楽になる」という特徴的な症状(神経性間欠跛行)が見られます。
以下に、両者の違いをまとめます。
| 比較項目 | 腰椎椎間板ヘルニア | 腰部脊柱管狭窄症 |
|---|---|---|
| 主な発症年齢 | 20〜40代 | 50代後半、60代以上 |
| 原因 | 椎間板の突出による神経圧迫 | 脊柱管の狭窄による神経圧迫 |
| 痛みの特徴 | 前かがみで悪化、座るとつらい | 立つ・歩くと悪化、前かがみで軽減 |
| 痛みの範囲 | 片側の脚に強い放散痛 | 両脚に広がるしびれや痛み |
| 改善姿勢 | 後ろ反らしで悪化 | 前かがみで軽減 |
| 好発動作 | 中腰作業・重量物の持ち上げ | 長時間の立位・歩行 |
このように、どちらの病気も坐骨神経痛を伴いますが、痛みの出方や姿勢による変化で区別が可能です。
特に中高年で歩行中の足のしびれを訴える場合は、脊柱管狭窄症の可能性が高いと考えられます。
POINT -
- ● 椎間板ヘルニアは若年層、脊柱管狭窄症は高齢層に多い
- ● 前かがみで悪化するならヘルニア、反らして悪化するなら狭窄症の傾向
- ● 姿勢・年齢・痛みの範囲を観察することで見極めがしやすい
変形性股関節症による神経圧迫の可能性
変形性股関節症は、関節軟骨がすり減ることで骨どうしが直接こすれ、炎症や変形を起こす病気です。進行すると、関節そのものの痛みだけでなく、周囲の筋肉の緊張によって坐骨神経の圧迫を引き起こすことがあります。
関節が変形すると骨盤の傾きが生じ、体のバランスが崩れます。これにより、腰椎に負担がかかり、結果的に坐骨神経が引き延ばされるような形で圧迫されるのです。また、変形によって股関節の可動域が制限されると、歩行時にお尻や太もも裏の筋肉(特に梨状筋)に過度な緊張が起こり、神経を刺激することもあります。
症状としては、「足の付け根が痛い」「お尻の奥まで痛みが広がる」「立ち上がり動作がつらい」といったものが典型的です。進行すると、安静時でも痛みが残るケースもあり、歩行困難につながることもあります。
以下の表に、変形性股関節症と純粋な坐骨神経痛の違いを示します。
| 比較項目 | 変形性股関節症 | 坐骨神経痛 |
|---|---|---|
| 主な原因 | 関節軟骨の摩耗・骨の変形 | 神経の圧迫や炎症 |
| 痛みの場所 | 足の付け根・太ももの前側 | お尻・太もも裏・ふくらはぎ |
| 痛みの性質 | 鈍痛・関節の動作時痛 | 放散痛・しびれ |
| 動作時の特徴 | 歩行・立ち上がりで悪化 | 座位や前屈で悪化 |
| 改善姿勢 | 安静で軽減 | 姿勢によって変化 |
変形性股関節症は「関節疾患」からの二次的な神経圧迫という点が特徴です。
放置すると関節変形が進行し、坐骨神経の刺激が慢性化するため、早期の診断とリハビリ・再生医療などによる軟骨保護が有効です。
POINT -
- ● 股関節の変形で骨盤バランスが崩れ、神経を圧迫することがある
- ● 痛みが股関節からお尻に広がる場合は注意
- ● 早期治療で進行を抑えることが可能
梨状筋(りじょうきん)症候群・仙腸(せんちょう)関節障害などとの違い
坐骨神経痛のような痛みを引き起こす要因は、股関節や腰椎の問題だけではありません。梨状筋症候群や仙腸関節障害も類似した症状を示すため、誤診されやすい代表的な疾患といえます。
梨状筋症候群
お尻の奥にある梨状筋が硬くなり、その下を通る坐骨神経を圧迫することで痛みやしびれを起こします。
主な原因は、長時間の座位や脚を組む習慣、スポーツによる筋肉の過緊張などです。痛みは片側に出ることが多く、「お尻の奥にピンポイントの痛み」「長く座ると悪化する」といった特徴があります。
仙腸関節障害
骨盤の後ろ側で、仙骨と腸骨をつなぐ関節がずれることで痛みが生じます。
特徴は、立ち上がりや寝返りでの痛み。座る・立つといった動作の切り替え時に痛みが走る点がポイントです。神経そのものが圧迫されているわけではありませんが、炎症が周囲の神経を刺激して坐骨神経痛のような症状が出ます。
| 比較項目 | 梨状筋症候群 | 仙腸関節障害 |
|---|---|---|
| 主な原因 | 筋肉の緊張・圧迫 | 関節のずれ・炎症 |
| 痛みの部位 | お尻の奥・太もも裏 | 腰〜お尻周辺 |
| 痛みの特徴 | 座位で悪化、片側性 | 寝返りや立ち上がりで悪化 |
| 神経症状 | あり(しびれ・放散痛) | 軽度またはなし |
| 検査 | 画像検査では異常が出にくい | 触診・徒手検査で確認 |
両者ともに、レントゲンやMRIでは異常が見つからないことが多く、理学的検査(動作テスト)での診断が必要です。
痛みの発生源を特定することで、マッサージ・ストレッチ・骨盤矯正など、治療法の方向性が大きく変わります。
POINT -
- ● 梨状筋症候群は筋肉由来、仙腸関節障害は骨盤関節由来の痛み
- ● どちらも神経そのものの異常ではなく「圧迫型」
- ● MRIで異常がなくても、動作検査で診断できる
股関節が原因の坐骨神経痛、その症状と注意すべきサイン
股関節が原因となる坐骨神経痛では、痛みの現れ方や進行スピードに特徴があります。
初期では「お尻の奥が重い」「太もも裏が突っ張る」程度の違和感ですが、徐々にしびれや放散痛が現れ、歩行や立ち上がり動作がつらくなります。
症状が進むと、以下のようなサインが見られます。
| 症状 | 状態の特徴 |
|---|---|
| 太もも裏・ふくらはぎのしびれ | 神経圧迫の進行を示唆 |
| 足の付け根の痛み | 股関節由来の可能性 |
| 座っていられない | 梨状筋症候群の可能性 |
| 歩行中に痛みが強まる | 脊柱管狭窄症の併発の恐れ |
| 夜間痛・安静時痛 | 神経や関節の炎症が慢性化 |
これらのサインがある場合、単なる筋肉痛ではなく、神経性の痛み(ニューロパシー)が進行している可能性があります。
放置すると、感覚障害や筋力低下を引き起こし、歩行障害につながることもあります。
特に注意すべきは、「痛みが片側の足に集中し、しびれが広がる」ケースです。これは坐骨神経の走行に沿った典型的な放散痛で、早期のMRI検査が必要です。
また、しびれや脱力に加えて排尿・排便に影響が出ている場合は、※馬尾神経障害など重篤な神経圧迫の可能性があり、緊急受診が必要です。
POINT -
- ● 痛みやしびれの範囲で原因部位を推定できる
- ● 夜間痛や排尿異常を伴う場合は早急な受診が必要
- ● 放置すると神経障害が進行し、歩行障害のリスクが高まる
| ※馬尾神経障害(馬尾症候群)は、腰の神経の束「馬尾」が圧迫されて起こる重い神経障害です。 下肢のしびれや麻痺、排尿・排便障害などが現れ、椎間板ヘルニアや脊柱管狭窄症が主な原因です。緊急手術が必要な場合も多く、早急な受診が重要です。 |
お尻から太もも裏への放散痛
お尻から太ももの裏にかけて広がる痛み(放散痛)は、坐骨神経が圧迫されている代表的なサインです。坐骨神経は腰椎から出て、お尻・太もも裏・ふくらはぎ・足先まで伸びています。そのため、神経がどの部分で圧迫されるかによって痛みの範囲が異なります。
初期では「お尻の奥が重い」「太もも裏が突っ張る」ような違和感から始まり、進行すると鋭い電撃痛や焼けるような痛みに変化します。この放散痛は、前屈・長時間座る・重い物を持つなどの動作で悪化する傾向があります。
特に梨状筋症候群では、筋肉が硬直することで神経が局所的に締め付けられ、坐骨神経痛に似た放散痛を生じます。
一方で、腰椎椎間板ヘルニアの場合は、神経根が直接圧迫されるため、より強いしびれや感覚障害を伴うことが多いです。
痛みが片脚だけに出ている場合、圧迫部位が一側性であることが多く、姿勢の歪みや筋肉のアンバランスが背景にあるケースも少なくありません。
| 放散痛の範囲 | 想定される圧迫部位 | 主な原因疾患 |
|---|---|---|
| お尻〜太もも裏 | 梨状筋・仙骨周囲 | 梨状筋症候群・仙腸関節障害 |
| 太もも裏〜ふくらはぎ | 腰椎L5〜S1神経根 | 椎間板ヘルニア |
| 両脚全体 | 脊柱管全体の狭窄 | 脊柱管狭窄症 |
このように、痛みの範囲を観察することで、神経のどの部分が障害を受けているかを推測できます。早期の段階で理学検査やMRIを受け、進行を防ぐことが重要です。
POINT -
- ● お尻から太もも裏への痛みは典型的な神経放散痛
- ● 痛みの範囲で障害部位を推定できる
- ● 放置すると痛みが慢性化し、感覚障害に発展することもある
足の付け根・ふくらはぎのしびれ
足の付け根やふくらはぎのしびれは、坐骨神経の末梢にまで圧迫や炎症が及んでいる状態です。特に長時間座るデスクワークや車の運転をしている人に多くみられます。
しびれの性質は「ピリピリ」「ジンジン」「チリチリ」と表現されることが多く、感覚が鈍くなる“※知覚鈍麻”を伴う場合もあります。しびれが続くと、感覚障害だけでなく筋力低下を起こすこともあり、階段の上り下りがつらくなるケースもあります。
症状の出方によって、障害されている神経部位をある程度推定することができます。
| しびれの部位 | 疑われる神経レベル | 主な疾患 |
|---|---|---|
| 足の付け根・太もも前側 | L2〜L4神経根 | 変形性股関節症・大腿神経障害 |
| 太もも裏〜ふくらはぎ | L5〜S1神経根 | 椎間板ヘルニア・坐骨神経痛 |
| ふくらはぎ〜足先 | 坐骨神経末梢 | 脊柱管狭窄症・末梢神経障害 |
このように、痛みやしびれが「前側」か「裏側」か、「片側」か「両側」かを確認することで、原因の見極めが可能になります。また、ふくらはぎのしびれは血流障害とも似た症状を示すため、下肢静脈瘤や動脈硬化症など循環器系の検査も並行して行うと安心です。
POINT -
- ● 足の付け根やふくらはぎのしびれは神経圧迫の進行サイン
- ● 部位によって障害神経レベルを推定できる
- ● 感覚障害や筋力低下が出たら早期の精密検査が必要
| ※知覚鈍麻とは、触覚、痛覚、温度覚などの感覚が鈍くなり、たとえばケガをしても痛みを感じない、熱いものに触れても熱く感じなくなる知覚障害の一種で、脳や神経伝達経路の障害で引き起こされます。 |
歩行障害・排尿障害が出る重症例
股関節や坐骨神経の圧迫が進行すると、歩行や日常動作に支障をきたす「重症例」に発展することがあります。特に注意が必要なのは、歩行障害と排尿障害が同時に出るケースです。これは神経圧迫が脊髄の最下部「馬尾神経」にまで及んでいる可能性を示します。
歩行障害のサイン
足のしびれや脱力感が強くなり、長距離を歩けなくなる「神経性間欠跛行(かんけつはこう)」が特徴です。歩行中に痛みやしびれが強まり、前かがみになると一時的に軽減します。
脊柱管狭窄症や重度の椎間板ヘルニアでよく見られます。放置すると、脚の筋萎縮が進み、歩行が困難になることもあります。
排尿・排便障害のサイン
排尿のコントロールが難しくなる、あるいは残尿感が強くなる場合は、馬尾神経障害の可能性があります。この状態は緊急性が高く、手術による減圧が必要になるケースも少なくありません。
重症例では、以下のような症状が同時に出ることが多く、速やかな医療機関受診が推奨されます。
| 症状 | 可能性のある疾患 | 対応の目安 |
|---|---|---|
| 両脚のしびれ・脱力 | 脊柱管狭窄症 | 早期受診(整形外科) |
| 歩行中の強い痛み・ふらつき | 重度ヘルニア | MRI・神経根ブロック検討 |
| 排尿・排便の異常 | 馬尾神経障害 | 緊急手術が必要な場合あり |
こうした症状を感じたら、我慢せず早急に整形外科や神経外科を受診してください。早期に適切な治療を行うことで、神経の回復を促し、後遺症を最小限に抑えることができます。
POINT -
- ● 歩行・排尿障害の併発は神経圧迫の重症サイン
- ● 馬尾神経障害の可能性があり、早期治療が重要
- ● 放置すると後遺症が残るリスクが高い
股関節と腰の両方をチェックする重要性
股関節の痛みと坐骨神経痛は非常に似た症状を示すため、どちらか一方だけを検査しても正しい診断にたどり着けないことがあります。実際、股関節の異常が腰の神経に影響を及ぼすケースや、逆に腰椎の障害が股関節周辺の痛みとして現れることも少なくありません。
股関節と腰椎は、体の中心で「連動」して動いています。股関節が硬くなれば、腰椎が代償的に過剰な動きをするため、結果的に神経や筋肉にストレスがかかります。その逆もまた然りで、腰椎の動きが制限されると、股関節や骨盤周囲に過度の負担がかかるのです。
このような「連鎖的な痛み」を見逃すと、治療が長引いたり、誤った治療によって悪化することもあります。したがって、正確な診断を行うには以下のような総合的な検査が欠かせません。
| 検査内容 | 目的 | 主な特徴 |
|---|---|---|
| X線(レントゲン) | 骨の形状や変形の確認 | 変形性股関節症・脊柱変形を把握 |
| MRI検査 | 神経圧迫や軟部組織の評価 | 坐骨神経の圧迫部位を確認可能 |
| 徒手検査(理学的検査) | 痛みの誘発部位を特定 | 動作時の痛み方で原因を推定 |
特に「股関節を動かすと痛み」「前かがみで痛みが強い」「太もも裏がしびれる」などの症状が混在している場合は、股関節と腰の両方を同時に評価する必要があります。
これにより、股関節由来か腰椎由来かを明確に分けることができ、最適な治療方針が立てやすくなります。
POINT -
- ● 股関節と腰は連動しており、どちらかの異常がもう一方に影響する
- ● 片側の痛みやしびれは、両部位の同時評価が不可欠
- ● MRIや徒手検査で原因の特定精度が上がる
股関節 坐骨神経痛の治療と改善方法
股関節が関係する坐骨神経痛の治療は、「原因部位」と「痛みの段階」によって異なります。
基本的には、保存療法 → 再生医療・リハビリ → 手術という順序で検討されます。
まず痛みが強い急性期には、炎症を抑えることが最優先です。薬物療法や神経ブロックで炎症や神経圧迫を軽減し、その後、リハビリやストレッチで再発を防ぎます。
また、姿勢の改善・体幹の安定化・筋肉バランスの調整も非常に重要です。股関節の可動域を取り戻すための運動療法は、痛みの軽減と再発防止の両方に効果的です。
一方、変形性股関節症や重度の脊柱管狭窄症など、関節構造が大きく変化している場合は、再生医療(幹細胞治療)や人工関節置換術といった外科的治療が検討されます。
| 治療方法 | 主な内容 | 適応例 |
|---|---|---|
| 保存療法 | 薬物療法・物理療法・ブロック注射 | 軽度〜中等度の痛み |
| 運動療法 | ストレッチ・リハビリ | 再発防止・筋力回復 |
| 再生医療 | 幹細胞・PRP治療 | 軟骨・神経の再生促進 |
| 手術療法 | 神経除圧・人工関節置換術 | 重度変形・麻痺・強い痛み |
特に再生医療は、体への負担が少なく、手術を避けたい人に選ばれる傾向があります。幹細胞を用いた再生医療は、炎症を抑えながら組織修復を促進する新しい治療法です。
POINT -
- ● 治療は段階的に「保存→リハビリ→再生医療→手術」へ移行
- ● 姿勢や筋肉バランスの改善が根本治療につながる
- ● 再生医療は手術を回避したい人の新たな選択肢
保存療法:薬・ブロック注射・物理療法
坐骨神経痛や股関節由来の痛みがある場合、まず行われるのが保存療法です。
手術を行わずに痛みの軽減と機能改善を目指す方法で、症状の約80%は保存的治療で改善が期待できます。
① 薬物療法
非ステロイド系抗炎症薬(NSAIDs)を中心に、神経痛を和らげるプレガバリン(リリカ)などの鎮痛薬が使用されます。
痛みが強い場合は、一時的に筋弛緩薬やビタミンB12を併用して神経の回復を促進します。
② 神経ブロック注射
炎症が強く、薬で改善しない場合に有効です。
局所麻酔薬を神経の近くに注射し、痛みの伝達を一時的に遮断します。
神経根ブロック・仙骨ブロック・梨状筋ブロックなど、痛みの発生源に合わせて注射部位が選ばれます。
| ブロック注射の種類 | 対象部位 | 効果の特徴 |
|---|---|---|
| 神経根ブロック | 腰椎から出る神経根 | 即効性あり、短期的緩和 |
| 仙骨ブロック | 骨盤内の神経叢 | 広範囲の痛みを軽減 |
| 梨状筋ブロック | お尻の深部筋肉 | 梨状筋症候群に有効 |
③ 物理療法
温熱療法や低周波治療などで血流を改善し、筋肉のこわばりをほぐします。
また、牽引療法で腰椎間の圧迫を軽減させることもあります。
定期的に理学療法士の指導を受けることで、日常動作の改善にもつながります。
薬物療法の注意点
薬や注射は一時的な痛みの緩和には有効ですが、原因そのものを解決する治療ではない点に注意が必要です。
痛みが落ち着いた段階で、姿勢改善やストレッチなどの運動療法へ移行することが、再発防止の鍵となります。
POINT -
- ● 保存療法は痛みの軽減と再発防止の基礎
- ● ブロック注射は神経痛の即効的緩和に有効
- ● 薬・注射だけに頼らず、運動療法への移行が重要
ストレッチ・運動療法による回復
股関節や坐骨神経の痛みは、筋肉のこわばりと姿勢の崩れが大きく関係しています。
薬や注射で一時的に症状を抑えることはできますが、根本的に改善するにはストレッチや運動療法による再発予防と筋肉バランスの回復が欠かせません。
とくに股関節の柔軟性を高めることで、神経への圧迫を軽減し、血流改善にもつながります。以下のような部位を意識した運動が効果的です。
| ストレッチ部位 | 主な目的 | 方法の一例 |
|---|---|---|
| 梨状筋(お尻の奥) | 坐骨神経の圧迫を緩和 | 椅子に座り、片足を膝の上に乗せ、体を前に倒す |
| 腸腰筋(股関節の前側) | 骨盤の傾きを整える | 片膝立ち姿勢で、後ろ脚の股関節を前へ押し出す |
| ハムストリングス(太もも裏) | 神経の伸張性を保つ | 立位で前屈し、太もも裏を軽く伸ばす |
これらのストレッチは「痛気持ちいい」程度を目安に行うことが大切です。強く伸ばしすぎると、かえって神経や筋肉を刺激し、症状を悪化させる恐れがあります。
また、体幹(インナーマッスル)を鍛えるトレーニングも有効です。腹横筋や多裂筋を鍛えることで骨盤の安定性が高まり、股関節や腰への負担を軽減できます。
例えば、プランクや骨盤の前傾・後傾運動などは、毎日3〜5分でも継続することで効果が期待できます。
一方で、急性期の強い痛みがある時期に無理なストレッチを行うと悪化することがあるため、理学療法士や専門医の指導下で段階的に行うことが安全です。
POINT -
- ● ストレッチは神経圧迫の軽減と再発予防に効果的
- ● 梨状筋・腸腰筋・ハムストリングの柔軟性が重要
- ● 強い痛みがある時期は無理せず専門家の指導を受ける
再生医療や手術が必要なケースも
保存療法で改善が見られない場合や、痛みが慢性化している場合には、再生医療や手術が検討されます。
再生医療(幹細胞治療)
ご自身の幹細胞を抽出、培養後、注射で注入し、損傷した軟骨・神経・筋組織の修復を促す治療法です。
炎症を抑えるだけでなく、組織そのものの再生を目的としており、手術に比べて体への負担が軽いのが特徴です。
変形性股関節症や慢性坐骨神経痛など、従来の保存療法で改善しにくい患者にも効果が報告されています。
手術療法
椎間板ヘルニアや脊柱管狭窄症で神経圧迫が強い場合、神経除圧術(圧迫している部分を取り除く手術)が選択されます。
また、関節の変形が進行して歩行困難になった場合は、人工股関節置換術によって関節機能を回復させることもあります。
| 治療法 | 対象 | 期待できる効果 | リスク |
|---|---|---|---|
| 幹細胞治療 | 軟骨・神経の損傷 | 再生促進・痛み軽減 | 効果に個人差あり |
| PRP療法 | 軽度〜中等度の炎症 | 自己修復力の活性化 | 複数回の施術が必要 |
| 神経除圧術 | ヘルニア・狭窄症 | 神経圧迫の解除 | 再発の可能性あり |
| 人工股関節置換術 | 重度変形性股関節症 | 可動域の改善・痛み消失 | 感染・脱臼リスクあり |
上記について、どの治療法を選ぶかは、年齢・症状の進行度・生活スタイルによって異なります。
再生医療は入院を伴わず、リハビリ期間も短いため、「手術は避けたいが根本的な改善を目指したい」という人に選ばれやすい治療です。
POINT -
- ● 再生医療は軟骨・神経の自然修復を促す新しい選択肢
- ● 手術は重度の変形や神経圧迫がある場合に検討
- ● 症状・生活スタイルに応じた治療法の選択が重要
まとめ|股関節 坐骨神経痛を正しく理解して早期治療を
股関節と坐骨神経痛の関係は複雑で、原因を一つに特定するのは容易ではありません。
しかし、腰・股関節・筋肉・神経のつながりを総合的に理解することで、正しい治療の方向性が見えてきます。
放置してしまうと、痛みが慢性化したり、神経障害が進行して歩行困難になることもあります。
そのため、「お尻や太もも裏が痛い」「足の付け根が重い」といった初期症状の段階で、整形外科や専門クリニックを受診することが大切です。
また、痛みが出てからの対処だけでなく、再発を防ぐためのストレッチ・姿勢改善・体重管理といった生活習慣の見直しも欠かせません。
特に股関節や腰に負担をかけない動作を身につけることが、長期的な健康維持に直結します。
最後にもう一度強調したいのは、「股関節と腰のどちらが原因かを見極めること」。
その見極めこそが、早期回復と再発防止の分かれ道になります。
よくある質問 Q&A|股関節・坐骨神経痛Q1. 股関節 坐骨神経痛はどんな症状が出ますか?A. 主にお尻から太ももの裏、ふくらはぎ、足先にかけて痛みやしびれが広がります。痛みは片側に出ることが多く、前かがみや長時間の座位で悪化しやすいのが特徴です。 Q2. 股関節の痛みと坐骨神経痛はどう見分ければいいですか?A. 股関節痛は足の付け根や前側の痛みが中心で、関節の動きに伴って痛みます。 Q3. 股関節 坐骨神経痛は自然に治りますか?A. 軽度の場合、安静やストレッチで症状が軽減することもありますが、神経圧迫や変形性股関節症が原因の場合は自然治癒が難しいです。早期に原因を特定して、保存療法やリハビリ、再生医療を検討することが重要です。 Q4. どんなストレッチをすれば効果がありますか?A. 梨状筋・腸腰筋・ハムストリングなど、股関節と腰を支える筋肉をゆるめるストレッチが有効です。 Q5. どのタイミングで病院を受診すべきですか?A. 以下のような症状がある場合は早めに整形外科を受診してください。
Q6. 再生医療はどんな人に向いていますか?A. 手術を避けたい方、保存療法で改善が見られなかった方、または変形性股関節症や慢性坐骨神経痛で長期間悩んでいる方に適しています。 Q7. 日常生活で気をつけることはありますか?A. 長時間の座位を避け、正しい姿勢を意識しましょう。足を組む、猫背になる、重い荷物を中腰で持つなどの動作は悪化の原因になります。 Q8. 放置するとどうなりますか?A. 神経圧迫が進行すると、痛みだけでなく筋力低下や歩行障害、排尿障害に発展する恐れがあります。早期の診断と治療が、後遺症を防ぐ最大のポイントです。 Q9.坐骨神経痛の治療で最も効果的なのは?A. 症状の原因によります。軽度なら薬物療法やストレッチで改善しますが、慢性化した場合は再生医療や手術を検討します。重要なのは、正確な診断と個別に合った治療選択です。 Q10. 予防のためにできることはありますか?A. 毎日のストレッチと正しい姿勢の維持、筋力バランスを整える運動(ウォーキング・体幹トレーニングなど)が効果的です。 |
リボーンクリニックは、再生医療専門のクリニックです。
国が定めた「再生医療等安全性確保法」のもと、特定認定再生医療等委員会の厳格な審査を経て、提供計画を「厚生労働大臣」に受理された信頼と安心の「再生医療専門の医療機関」です。
股関節の治療にあたりましては、法令を遵守し、院長の青木医師をはじめとした経験豊富な医師が患者さまのお悩みに親身に寄り添い、最新鋭の設備と熟練のスタッフといった最高の環境でサポートいたします。
まずはお気軽に無料相談をご利用ください(無理に治療をお勧めすることは一切ございません)。