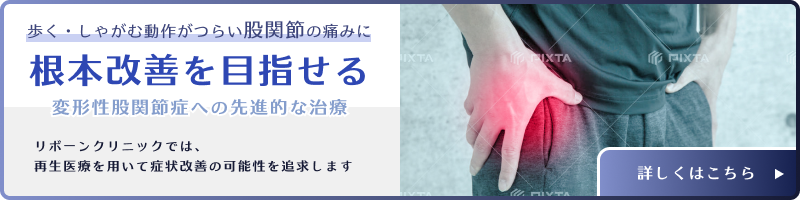
股関節
リボーンクリニック 大阪院の股関節
股関節 痛みの原因から対処法まで
股関節 痛みが不安な方へ、症状についてと生活改善、セルフケアについて
股関節の痛みは、ある日突然あらわれることもあれば、ちょっとした違和感が少しずつ、積み重なってある日ということもあります。
特に歩き始めや、階段の昇り降り、かがんだり、靴下を履くとき、股関節に痛みを感じると「このまま悪くなるのでは…」と不安になるものです。実は、股関節の痛みには、変形性股関節症や骨頭壊死、リウマチ性の炎症といった原因が隠れている可能性があり、女性や高齢の方に多いという特徴があります。、
また、鼠径部(足の付け根)や太もも・お尻・膝に痛みが出るケースもあり、それが股関節からきているとは分からないことがあります。ただ放置してしまうと、歩行障害や生活動作の制限につながることもあるため、大事をとって早めに整形外科等で診察を受けると安心です。
この記事では、股関節 痛みの原因・症状・起こりやすい場所・診断方法から、治療・生活改善・予防法・セルフケア・年代別の特徴まで、医療情報にもとづいてわかりやすく整理しています。さらに、保存療法(薬・注射・リハビリ・装具)や人工股関節置換術といった治療選択肢、避けたい習慣や生活スタイルの見直し、運動やストレッチのポイントも丁寧に解説します。
気になられている「放置したらどうなる?」「何科を受診すべき?」「手術・・・」といった疑問にもお答えし、予防策やセルフケアのポイントも紹介してまいります。まずは、気に項目からでも読み進めてください。
-
この記事で分かること
- ☑ 股関節 痛みの主な原因と代表的な疾患
- ☑ 痛みが出やすい場所や症状の見分け方
- ☑ 保存療法・手術・セルフケアなどの治療と対策
- ☑ 悪化を防ぐ生活習慣や年代別の予防ポイント

股関節 痛みの原因・症状・診断
股関節の痛みは、色々な病気で起こります。例えば加齢により多く見られる変形性股関節症。リウマチ性の炎症、大腿骨頭壊死、滑膜炎など、骨・軟骨・筋肉・靭帯といった異常から起こります。特に40代以降の女性では、ホルモンの変化も影響しやすい傾向があります。
痛みの感じ方は人によって異なりますが、代表的な症状として以下が挙げられます。
・立ち上がる瞬間に脚の付け根が痛む
・歩き始めや動き出しに違和感が出る
・長時間歩くと股関節やお尻が重くなる
・靴下を履く、爪を切るなどで関節が曲げづらい
・夜寝ているときにうずくような痛みを感じる
これらの診断は、整形外科の受診が基本になります。その場合、レントゲン検査で骨や軟骨の状態を確認することになります。骨以外の異常が疑われる場合は、MRIや超音波検査(エコー)が用いられます。また、炎症があるかどうかは医師の問診や触診での判断が可能です。
症状が出はじめてから時間が経つほど進行する疾患もあるため、何よりも早めの対応が欠かせません。厚生労働省も運動器の衰えによる生活機能低下に注意を促しており、高齢期の股関節疾患は健康寿命に影響する問題とされています(出典:厚生労働省「ロコモティブシンドローム対策の重要性」)
POINT -
- ●股関節の痛みは複数の疾患が原因になる
- ●検査はレントゲン・MRI・超音波などを組み合わせる
- ●早期診断が日常生活への影響を防ぐ鍵
股関節 痛みが起こりやすい場所
痛みの出る場所は一か所に限られません。股関節の動きは周辺の筋肉や神経とも深くつながっているため、痛みが別の部位に現れることもあります。主な部位は次の通りです。
| 痛みを感じやすい場所 | 特徴例 |
|---|---|
| 鼠径部(脚の付け根) | 歩き出しや立ち上がりで鋭い痛み |
| 太ももの前側 | 階段・長時間歩行で重だるさ |
| お尻(臀部) | 坐骨神経痛との区別が難しいケースも |
| 膝周辺 | 股関節からの放散痛として現れやすい |
| 腰・骨盤周辺 | 骨盤の歪みや姿勢の影響も関係 |
股関節の関節面は体の奥にあり、筋肉や腱に囲まれているため、自覚症状だけで原因を特定するのは簡単ではありません。特に鼠径部の痛みは股関節由来であることが多く、自覚した際は見逃さないことが大切です。
前述の通り、股関節の変形や炎症が進行すると、痛みの範囲が広がる場合があります。最初は違和感程度でも、歩行やしゃがみ動作で悪化しやすくなります。
POINT -
- ●鼠径部や太もも前面の痛みは特に多い
- ●膝やお尻に現れる「放散痛」にも注意
- ●場所を特定しづらい場合は早めの受診が安心
股関節 痛みと歩行・階段での支障
歩く・立つ・階段を上るといった基本の動作は、股関節に大きく依存しています。そのため、痛みや可動域の低下があると、次のような支障が出やすくなります。
- ・歩き始めに脚の付け根がズキッと痛む
- ・長く歩くと足を引きずるようになる
- ・階段では手すりがないと不安
- ・下り坂や段差で関節に響く
- ・靴下を履く・しゃがむ動作が難しくなる
特に階段の昇降時は、体重が片脚に集中しやすいため痛みが強く出ることがあります。歩幅が小さくなったり、無意識にかばう歩き方をしたりすると、膝・腰・足首にも負担が広がります。
そのまま放置すると筋力低下や姿勢の崩れにつながり、痛みが悪化しかねないので「大丈夫だろう」は禁物、注意が必要です。普段より歩きづらさを感じた時点から、対策を始めることが望ましいといえます。その際、歩行補助具(杖など)やインソールなどの他、リハビリで股関節周りの筋力を上げることで改善を図れるケースも少なくありません。医師にご相談ください。
POINT -
- ●歩き出しや階段で痛みが出やすい
- ●かばう歩きは別の関節トラブルにつながる
- ●早めのケアで進行を防ぎやすい
年代別にみる股関節 痛みの特徴(10代・40代・高齢者)
股関節の痛みは年齢によって原因や現れ方が大きく異なります。特に10代・40代・高齢者では背景となる体の状態や生活習慣が違うためで、以下に年代別に起こりうる状況を記しましたので、ご自身の症状と比べていただけると
-
■10代に多いケース
- □ 成長期は骨や軟骨がまだ完成しておらず、部活動や激しい運動で股関節に負担がかかることがあります。
- □ 特にサッカー・バスケットボール・バレーボールなどの下半身に負担がかかるスポーツでは、使いすぎによる炎症を起こしやすく
- □ 度重なる股関節への衝撃によって疲労骨折が見られることもあります。(これらはダンスなどでもいえることです)
- □ また、先天的な股関節形成不全が思春期に症状として現れるケースもあります。
-
■40代に起こりやすい股関節痛
- □ 仕事・家事・育児による疲労の蓄積や姿勢不良、体重増加、筋力低下が重なりがちな年代です。
- □ 女性では出産やホルモン変化をきっかけに軟骨のすり減りが始まり、変形性股関節症の初期症状として痛みを感じる人も増えます。
- □ 症状として「立ち上がるときだけ痛い」など軽度の違和感を「すぐに治る」と放置しがちです。
-
■高齢者に増える痛みの特徴
- □ 加齢により軟骨の摩耗や骨の変形が進みやすく、変形性股関節症や骨粗しょう症との関連も強くなります。
- □ 転倒などで骨折を伴うこともあり、歩行障害・寝たきりに直結するリスクも高くなります。
- □ 股関節以外に膝や腰にも痛みが出て、症状の原因が見分けにくくなる可能性があります。
| 年代 | 主な原因 | 痛みの出やすいシーン | 放置リスク |
|---|---|---|---|
| 10代 | 成長期の負荷・運動・形成不全 | 部活動・激しい運動・屈伸動作 | 慢性炎症・骨成長への影響 |
| 40代 | 体重増加・筋力低下・ホルモン変化 | 立ち上がり・家事・育児・通勤 | 変形性股関節症の進行 |
| 高齢者 | 軟骨摩耗・骨粗しょう症・姿勢変化 | 歩行・階段・立ち座り・寝返り | 歩行障害・骨折・寝たきり |
-
POINT -
- ●10代は成長期の運動負荷や形成不全が関係しやすい
- ●40代は筋力低下や体重変化に伴う初期症状に注意
- ●高齢者では変形・骨粗しょう症・歩行障害との関連が強い
股関節 痛みの代表的な病気
股関節が痛む背景には、「年齢・体質・外傷・免疫」の異常など、複数の要因が関わります。病気を知っておくと、自分の症状を判断しやすくなります。以下の4つが股関節痛でよくある代表例です。
| 病名 | 主な原因 | 特徴 |
|---|---|---|
| 変形性股関節症 | 加齢・先天的形成不全 | 動作時の痛み・可動域低下 |
| 大腿骨頭壊死 | 血流障害・ステロイド薬 | 股関節深部の痛み・進行性 |
| リウマチ性疾患 | 免疫異常 | 朝のこわばり・関節炎症 |
| 滑膜炎・炎症性疾患 | 負荷・感染など | 腫れや熱感を伴う痛み |
特に40代以降では、軟骨や骨の変性による痛みが増加します。一方で、若い世代でもスポーツや姿勢不良による股関節炎を起こすケースがあります。そのため「大丈夫、スグに治る」との自己判断で放置すると関節破壊や歩行障害につながる可能性があります。
股関節に違和感が現れたら、症状に合った治療が必要ですので整形外科を受診してください。。
POINT -
- ●股関節の痛みは複数の疾患で起こる
- ●年齢・免疫・血流・形成不全など原因はさまざま
- ●放置すると歩行や生活に影響する恐れ
変形性股関節症による股関節 痛み
これは、加齢による軟骨の擦り減りのほか、生まれつきの関節の形成不全「臼蓋形成不全(きゅうがいけいせいふぜん)」という、股関節の骨盤側にあってお椀のように骨を受け止める部分「臼蓋(きゅうがい)」が不完全な状態で、太もも側の骨(骨頭)を十分に覆いきれていないため、軟骨がすり減り、骨同士が擦れて痛みを発症する病気です。日本では特に女性に多く見られ、次のような流れで症状が進むことが多くあります。
- 1. 初期:違和感やこわばりを感じる程度
- 2. 中期:立ち上がり・歩き出しで痛む
- 3. 進行期:動かなくても痛みが続く、可動域が狭くなる
日常生活では、靴下を履く、しゃがむ、車に乗るといった、腰をかがめるような動作で痛みが出やすくなります。また、痛みがある方の足をかばうことで膝や腰にも負担が広がりやすくなります。
治療は保存療法から始めるのが一般的で、鎮痛薬・運動療法・装具、リハビリなどを組み合わせます。症状が進み、痛みが我慢できない、歩けないといった場合になると人工股関節置換術(手術)が有効とされます。
POINT -
- ●中高年女性で特に多い
- ●軟骨のすり減りで痛みと可動域制限が出る
- ●早期に対策すれば進行を遅らせやすい
大腿骨頭壊死と股関節 痛みの特徴
大腿骨付け根(足の付け根(骨頭))への血流が低下し、骨が壊死することで痛みが出る病気です。発症の背景には、ステロイド薬の長期使用や多量の飲酒などが関係するとされています。壊死しても初期は痛みを感じないことがありますが、徐々に次のような症状が現れます。
- ・歩行時に股関節の奥がズキズキする
- ・体重をかけると激痛になる
- ・階段や坂道で負担を感じる
- ・動かなくても鈍痛が続くことがある
進行すると骨が潰れ、変形性股関節症へと移行するケースがあります。診断はMRIで行われることが多く、治療は壊死範囲や年齢によって変わります。重度であれば人工関節手術が検討されます。
-
POINT -
- ●骨頭への血流障害が原因
- ●進行すると骨が潰れて強い痛みにつながる
- ●早期の画像診断が治療選択の鍵
リウマチ性の股関節 痛みとは
関節リウマチは、免疫の異常によって関節内の滑膜が炎症を起こす病気です。この症状は、手足の小さな関節に出るイメージがありますが、進行すると股関節にも痛みや変形が現れます。
特徴としては次のような点があります。
- ・朝、関節のこわばりが長く続く
- ・両側の股関節に症状が出ることが多い
- ・腫れや発熱感を伴うことがある
- ・歩行やしゃがみ動作で強い違和感が出る
発症年齢は若年~高齢まで幅広く、女性に多い傾向があります。治療は抗リウマチ薬や生物学的製剤が中心となり、炎症を抑えることで痛みを和らげます。関節破壊が進む前に治療することが望まれます。
POINT -
- ●免疫異常による炎症性関節疾患
- ●朝のこわばりや左右対称の痛みが出やすい
- ●薬物療法で進行抑制が期待できる
股関節の炎症や滑膜炎による痛み
股関節の内側には、関節を包んでいる「滑膜(かつまく)」という組織があります。ここに炎症が起こると、動かした瞬間や荷重をかけたときに痛みが出やすくなります。炎症や滑膜炎の原因は一つではなく、以下のようなケースが考えられます。
- ・長時間の立ち仕事やスポーツによる負担
- ・姿勢不良や筋力低下による関節ストレス
- ・感染や外傷をきっかけとする炎症
- ・他の病気(リウマチ・変形性股関節症など)に伴う滑膜の腫れ
初期症状では、脚の付け根あたりに違和感が出る程度ですが、悪化すると熱感や腫れを伴う場合もあります。特に動き始めや歩行時にズキッとする痛みは炎症性のサインです。負担を避けつつ湿布や鎮痛薬で様子を見ることもありますが、痛みが続くなら専門的な治療が必要ですので医師の診察を仰ぎましょう。
POINT -
- ●滑膜炎は他の疾患と併発して起こることもある
- ●荷重や動作の瞬間に痛みが出やすい
- ●腫れ・熱感・違和感が続く場合は受診を検討
放置による悪化リスクと生活影響
股関節の違和感や、痛みを我慢し続けると、症状はゆっくりと進行し、痛みにより生活の質を下げていきかねません。特に変形性股関節症や骨頭壊死の場合は、進行すると関節の変形が進み、元のように動かせなくなることがあります。
生活面では次のような支障が出やすくなります。
- ・歩幅が狭くなる、杖が必要になる
- ・階段や段差の移動が不安になる
- ・痛みのせいで睡眠の質が低下する
- ・腰や膝への二次的な痛みが生じる
- ・外出や趣味の機会が減る
痛みがあることで動かさない、安静にしているつもりでも、その期間が続くと筋力低下が進むこととなり、関節を支えきれなくなることで、更に痛みを増幅させる悪循環に陥ります。
放っておいても「自然に治るもの」と考えるのは危険です。結果的に歩行能力を失ってしまうリスクすらあるのです。特に高齢者では転倒・寝たきりにつながることもあるため注意が必要です。
POINT -
- ●慢性化すると関節変形や可動域制限を招く
- ●日常動作や睡眠・外出に影響が及ぶ
- ●放置は筋力低下と痛みの悪循環につながる
整形外科を受診するタイミング
股関節に痛みや違和感が出たときに「しばらく様子を見よう」「しばらくすれば治るだろう」と考える人が多くいます。嫌なことや面倒なことから目をそらしがちな心理的バイアスの成果もしれません。
ただし股関節は体重を支えて、立つ、歩く、走るなど、重要な働きを持った関節のため、早めに判断することが将来的な後悔を防ぐと覚えてください。次のような症状がある場合は、整形外科にてご相談されることをおすすめします。
- ・2週間以上痛みが続く、または強くなる
- ・歩き出しや階段の上り下りで痛みが出る
- ・夜間や安静時にもズキズキする
- ・関節が動かしづらい・曲げ伸ばしに制限がある
- ・痛みが膝・腰・お尻に広がっている
- ・腫れや熱感を伴っている
整形外科では、問診・触診に加えてレントゲンやMRIなどで原因を特定して判断します。病気の種類によって治療方針が異なるため、「まだ大丈夫」と判断せず早期に確認するほうが安心です。
POINT -
- ●安静にしても痛みが続くときは受診の目安
- ●歩行や睡眠に支障が出る場合は早めの判断が必要
- ●画像検査で原因を特定すれば治療の方向性が明確になる
股関節 痛みの治療・対策・予防
股関節の痛みは、原因や進行度によって対処法が変わります。すぐに手術が必要になるケースは一部であり、その多くは、保存療法から始めます。治療だけでなく、これ以上悪化させない生活面の対策や予防も同時に指導を受けることになります。
治療やセルフケアは主に次の3つの方向性に分かれます。
| 対応の目的 | 主な内容 |
|---|---|
| 痛みの軽減 | 薬、注射、物理療法など |
| 悪化防止・再発予防 | 運動療法、装具、生活改善 |
| 根本治療 | 手術や再建的治療 |
痛みが一時的な場合でも、姿勢・筋力・体重などが影響していることもあるため、早めに調整することで進行を抑えられます。普段からウォーキング・ストレッチ・荷重負担の見直しを行うと、治療効果も高まりやすくなります。
POINT -
- ●治療は痛みの程度と原因に応じて選ぶ
- ●保存療法が多くのケースで第一選択
- ●生活改善と予防策を並行することが重要
保存療法(薬・注射・装具・リハビリ)
保存療法は、痛みを和らげながら股関節の状態を整える方法です。特に初期〜中期の症状では、継続することで改善や進行抑制が期待できます。
代表的な手段は以下の通りです。
- ・関節注射:ヒアルロン酸やステロイドで関節内の負担を軽減
- ・装具・サポーター:荷重を分散し、動作時の痛みを軽くする
- ・リハビリ(理学療法):股関節周囲の筋力強化・ストレッチ・可動域訓練
- ・物理療法:温熱療法・電気刺激などで血流改善や筋緊張の緩和を図る
保存療法は劇的な変化を求めるものではなく、継続による改善や維持を目的とします。一方で、痛み止めの使い過ぎや独自判断のストレッチは逆効果になることがあるため、医師や理学療法士と相談しながら進めることが望まれます。
POINT -
- ●薬・注射・装具・リハビリを組み合わせて行う
- ●痛みの軽減と関節の保護が目的
- ●自己流の対処より専門的な指導が効果的
人工股関節置換術などの手術治療
保存療法で痛みが改善しない場合や、関節の変形や破壊が進み、保存療法では効果が望めない場合に手術が検討されます。代表的なのが人工股関節置換術(THA)です。傷んだ関節を人工の部品に置き換えることで、痛みの根本改善を図る治療法です。
手術が選ばれるケースの例は以下の通りです。
- ・節の変形が進行し、日常生活が困難
- ・夜間や安静時にも痛みが続く
- ・歩行距離が大幅に短くなっている
- ・保存療法に効果が見られない
- ・骨頭壊死などで骨の崩壊が進んでいる
人工股関節置換術のほかに、骨切り術や関節鏡手術が適応されることもあります。選択は年齢・骨の状態・生活レベルなどによって異なります。術後は入院・リハビリを経て、再び歩行や生活動作が行いやすくなるケースが多いです。ただ、元の生活ではなく、しゃがむ、正座、あぐらなど大きく股関節を折るような動作はできなくなるため、洋風の生活への転換が必要です。
ただし、人工関節には感染・脱臼・摩耗といったリスクがあるため、医師との相談や術後フォローが欠かせません。
POINT -
- ●手術は進行例や保存療法が無効な場合に検討
- ●人工股関節置換術が主流だが他の選択肢もある
- ●痛みの根本改善を期待できる一方で注意点もある
- ●術後は、和風から洋風へと生活スタイルを変える必要性
日常生活で避けたい姿勢や習慣
股関節への負担は、動作そのものよりも「姿勢の癖」や「同じ動作の繰り返し」で蓄積されます。痛みがある人は進行させないため。また、今後のために予防したい人は次のような習慣には注意が必要です。以下の動作や所作を避けましょう。
- ・長時間のあぐら・正座・横座り
- ・深くしゃがみ込む動作(庭仕事・和式トイレなど)
- ・片足だけに体重を乗せて立つ癖
- ・足を組む・椅子に浅く座る・猫背姿勢
- ・ヒールの高い靴やクッション性のない靴の常用
- ・立ちっぱなし、または座りっぱなしの時間が長い生活
これらは股関節の角度を不自然に保ったり、関節軟骨や筋肉に偏った負担をかけたりする原因になります。どうしても避けられない場合は、こまめに姿勢を変えるだけでも負担を軽くできるため、上記を意識した生活を心掛けましょう。
POINT -
- ●あぐら・正座・長時間同じ姿勢は避ける
- ●足組みや浅い着座などの癖も見直す
- ●靴選びや体重のかけ方にも注意が必要
- ●よくない動作や所作を知り、意図して避けよう
体重管理と生活スタイルの見直し
股関節には、歩行や立っているだけでも体重の約3〜6倍の負荷がかかるといわれます。そのため、体重が増えるほど関節への負担も比例して増加します。特にBMIが高い人や、短期間で体重が増加した人はリスクが高くなるためダイエットすることで体重を減少させることが命題になります。
生活スタイルの見直しで効果が期待できるポイントは以下の通りです。
- ・食事内容の改善(脂質・糖質の摂り過ぎを控える)
- ・間食や夜食の調整
- ・階段や歩行などの適度な身体活動
- ・睡眠不足・ストレス過多の解消
- ・デスクワーク中の姿勢と休憩時間の工夫
前述の通り、姿勢の改善や負荷の分散も併せて行うと、股関節への負担はさらに軽くできます。急激な減量より、継続可能な方法を取り入れることが大切です。
POINT -
- ●体重増加は股関節に直接的な負担となる
- ●食事・運動・睡眠など生活全体の調整が効果的
- ●無理のない継続が痛み予防につながる
- ●日常動作の改善+ダイエット(体重減少)=股関節の負担軽減
股関節 痛みを予防する運動とストレッチ
症状に対して、動かさないでいることが痛みの軽減につながると考えがちですが、股関節周囲の筋力低下や可動域の制限を招く原因にもなります。無理のない範囲で動かすことが、予防にも改善にも役立ちます。股関節への負担軽減を意識した日常生活を送ること。
-
おすすめの運動例
- ・ウォーキング:平坦な道で短時間から開始
- ・水中ウォーキング:浮力を活かして関節負担を軽減
- ・自転車こぎ(エアロバイク含む):可動域維持に有効
-
取り入れやすいストレッチ例
- ・仰向けで片膝を軽く抱える股関節ストレッチ
- ・太ももの内側・お尻周辺の軽い伸ばし運動
- ・椅子に座った状態での股関節回し
- ・お尻歩きや膝倒し運動などの可動域改善系
激しい開脚や弾みをつけてのストレッチは逆効果になりやすいため、動きはゆっくり・痛みのない範囲が基本です。継続すると筋力維持や血流改善につながり、痛みやこわばりの予防が期待できます。なお、一番大切なのは継続です。
POINT -
- ●動かさないことはかえって悪化の原因になる
- ●ウォーキングや水中運動は股関節に優しい
- ●ストレッチは反動をつけず痛みの出ない範囲で行う
正しいセルフケアと再発予防のポイント
股関節の痛みは、一度落ち着いても再発することが少なくありません。セルフケアを正しく行えば、悪化予防と回復サポートの両方を期待することができます。ただし自己流で続けると、かえって負担を増やしてしまうかねないため、医師や理学療法士の指導を得て行いましょう。
まず押さえておきたいポイントは次の通りです。
|
|
|
|
|
|
セルフケアは「一度やって終わり」ではなく、小さな習慣を継続することが再発防止につながります。違和感が出た段階で調整すれば、重症化を避けやすくなります。もし痛みが繰り返し現れる場合には、医療機関やリハビリ専門家に相談すると安心です。
POINT -
- ●炎症期と回復期で対応を分ける
- ●痛みのない範囲で温熱・運動・環境改善を組み合わせる
- ●再発予防には継続的なセルフチェックが役立つ
まとめ・股関節の痛み
股関節の痛みは、変形性股関節症や大腿骨頭壊死などの疾患のほか、体重増加・姿勢のクセ・筋力低下など多様な要因で起こります。放置すると歩行や日常動作に支障をきたし、腰・膝・骨盤へ症状が広がる恐れもあります。
早期の対応が重要です。整形外科で診断を受ければ、保存療法・運動療法・生活習慣の見直しなど適切な選択肢が見つかります。早期なら手術を回避できる可能性も高まります。
違和感を感じた時点でセルフチェックし、体重管理や姿勢の工夫で予防・再発防止を心がけましょう。正しい情報と適切な対処法で、安心して生活できる状態を目指してください。
よくある質問 Q&A|股関節の痛みについて
Q1.股関節 痛みは放置しても自然に治りますか?A.一時的な筋肉疲労なら和らぐこともありますが、変形性股関節症や炎症、骨頭壊死などが原因の場合は進行することが多く、放置は危険です。2週間以上痛みが続く、夜間も痛む、歩行に支障がある場合は整形外科を受診してください。 Q2.股関節 痛みは何科に行けば診てもらえますか?A.まずは整形外科が基本です。骨・関節・筋肉・神経の状態を診断し、必要に応じてリハビリや注射、MRI検査などへ進みます。婦人科疾患や内科疾患が疑われる場合もあるため、違和感があれば早めに相談を。 Q3.歩くと股関節が痛いのはなぜですか?A.股関節には体重の約3〜4倍の負荷がかかるため、軟骨のすり減り・炎症・筋力低下・姿勢のクセなどが痛む原因となります。鼠径部や太もも、お尻、膝などに痛みが出ることも多く、原因によって治療法が変わります。 Q4.ストレッチや運動で改善できますか?A.医師の診断で手術や安静が不要な状態であれば、軽いストレッチやリハビリ運動は効果的です。ただし痛みが強いときの無理な動きは逆効果です。そんな場合は、水中ウォーキング・股関節周囲の筋力トレーニングなどがよく使われます。 Q5.手術はいつ検討すべきですか?A.保存療法(薬・注射・リハビリ・装具)で痛みや可動域の改善が見られない場合や、歩行・階段・睡眠に支障が出ている場合は手術を選ぶことがあります。人工股関節置換術は高齢者だけでなく中には若年層にも適応されるケースがありますが合併症や再手術の危険性もあり、十分検討しましょう。 |
年代別 股関節 痛み Q&AQ1.10代で股関節 痛みがあるのは成長痛ですか?A.成長期の一時的な痛みもありますが、部活動などでの使いすぎや、先天的な股関節形成不全が背景にある場合もあります。特にスポーツ後に繰り返し痛む場合は、整形外科でチェックすることをおすすめします。 Q2.40代になって股関節 痛みを感じ始めました。更年期と関係がありますか?A.40代女性ではホルモンバランスの変化や出産歴、筋力低下などが影響しやすく、変形性股関節症の初期症状として現れることがあります。「立ち上がるときだけ痛い」といった軽い違和感も進行のサインになるため、早めの診察が安心です。 Q3.高齢になってから股関節 痛みが強くなりました。歩けなくなることはありますか?A.高齢者では軟骨の摩耗や骨粗しょう症、骨頭壊死などが原因で痛みが強まることがあります。放置すると歩行障害や転倒リスクが高まり、寝たきりにつながる可能性もあります。リハビリや装具で改善できる場合も多いので、無理せず医師の診断を受けてください。 |
リボーンクリニックは、再生医療専門のクリニックです。
国が定めた「再生医療等安全性確保法」のもと、特定認定再生医療等委員会の厳格な審査を経て、提供計画を「厚生労働大臣」に受理された信頼と安心の「再生医療専門の医療機関」です。
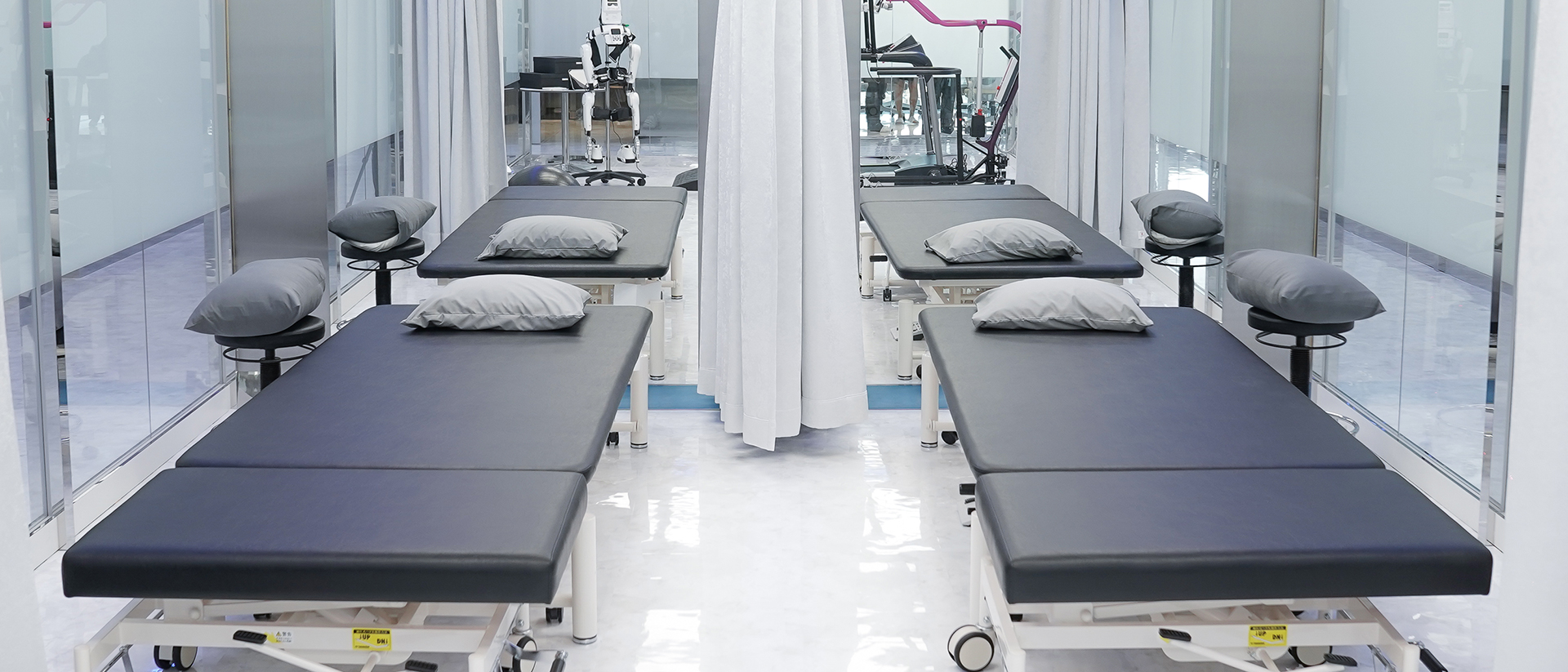
股関節の治療にあたりましては、法令を遵守し、院長の青木医師をはじめとした経験豊富な医師が患者さまのお悩みに親身に寄り添います。また、最新鋭の設備と熟練のスタッフといった最高の環境でサポートいたします。
まずはお気軽に無料相談をご利用ください(無理に治療をお勧めすることは一切ございません)。