変形性膝関節症
リボーンクリニック 大阪院の変形性膝関節症
変形性膝関節症 人工関節手術の合併症や再置換リスクとは

変形性膝関節症 人工関節手術の合併症と注意点を詳しく解説
変形性膝関節症が進行し、中期以降になり、日常生活に大きな支障をきたしはじめると、人工関節置換術という手術を勧められます。手術によって痛みを和らげ、歩行や生活の質を改善できる反面、「手術(人工関節)にはどのようなリスク(合併症)があるのか…?」と不安を抱かれることでしょう。
変形性膝関節症での人工関節手術の合併症としては、感染症や深部静脈血栓症・肺塞栓症、出血、人工関節のゆるみや摩耗など、知っておくべきリスクが存在します。しかし、それぞれには予防策や対処法があり、術前・術後に適切な準備や管理を行うことでリスクを大きく下げることが可能です。
本記事では、変形性膝関節症で人工関節手術を検討している方に向けて、合併症の種類と予防方法、さらに手術後の生活で気を付けたい点までをわかりやすく解説します。安心して治療に臨むために、ぜひ最後までご覧ください。
-
この記事を読んで分かること
- ☑ 変形性膝関節症での人工関節手術の合併症の種類を理解できる
- ☑ 感染症や血栓症など代表的な合併症のリスクを把握できる
- ☑ 合併症を防ぐための予防策を知ることができる
- ☑ 術後の生活習慣やリハビリの重要性を理解できる
- ☑ 再置換や再生医療など将来の治療選択肢を学べる
- ☑ そもそも合併症リスクを避ける再生医療という選択肢を知る
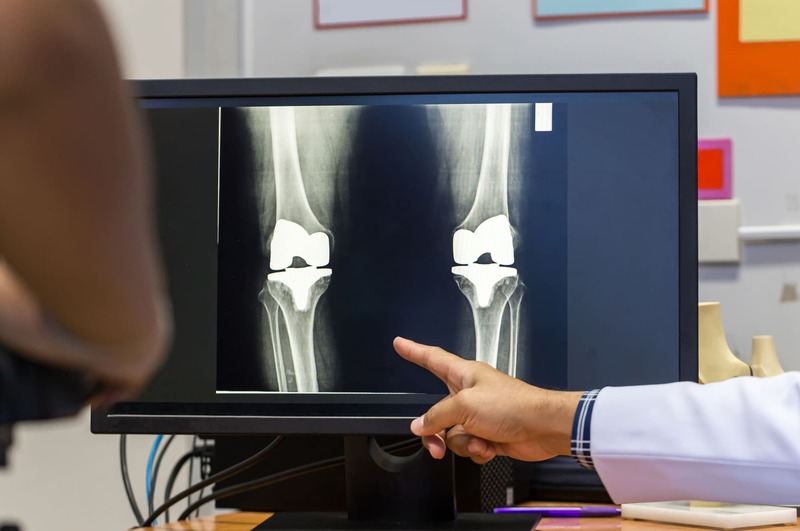
変形性膝関節症での人工関節手術における合併症とは
人工関節手術は膝の痛みを和らげ、歩行を改善できる有効な方法です。ただし、外科的な治療である以上、一定の合併症リスクが伴います。理解を深めておくことで、安心して治療に臨むことができます。
まず代表的な合併症には「感染」「血栓症」「出血」「人工関節のゆるみ」などがあります。感染は術後に細菌が関節へ侵入することで起こり、最悪の場合、再手術が必要となる場合もあります。また、血栓症は手術後、下肢に血のかたまりができ、重症化すると肺塞栓症へ進展する可能性があります。
さらに、長期使用による摩耗や、緩みで再置換手術が必要になるケースも存在します。いずれも人工関節の手術における非常に大きな合併症リスクです。
一方で、近年の医療技術の進歩により、合併症発生率は以前より大幅に下がっています。例えば、手術室の清浄度を高めたり、抗生剤を適切に投与することで感染リスクを抑えられるようになりました。術後、リハビリの早期開始や※弾性ストッキングの使用も血栓症の予防に役立っています。
このように、合併症は完全にゼロにはできませんが、医療機関での予防策と患者側の生活管理を組み合わせることでリスクを軽減することが可能です。
- ✅POINT
- ●代表的な合併症は感染、血栓症、出血、人工関節のゆるみ
- ●近年は医療技術の進歩で発生率は低下傾向
- ●医療側の対策と患者側の注意でリスクを制御している
※弾性ストッキングとは、足を段階的に圧迫する医療用のストッキングです。血流を促進し、血液やリンパ液の滞留を防ぎます。
人工膝関節置換術の基本と目的
人工膝関節置換術は、変形性膝関節症などで関節の軟骨がすり減り、日常生活に支障をきたす患者に行われる外科手術です。主な目的は「痛みの改善」「関節の動きの回復」「生活の質の向上」です。
手術方法には大きく分けて、膝関節を全て人工関節に置き換える「全置換術」と、膝の内側や外側の一部だけを人工関節にする「部分置換術」があります。全置換術は進行した症例に有効で、部分置換術は関節の損傷が一部に限られる場合に適応されます。
また、使用される人工関節は金属と医療用プラスチックで構成され、耐用年数は15〜年程度といわれています。これにより、患者は膝の動作が安定し、歩行や階段の昇降といった基本動作を取り戻すことが可能になります。
ただし、人工関節はあくまで器械の部品であり、血の通った人間の膝を完全に元に再現でききる訳ではありません。そのため、感染症や可動域の制限。つまり、正座や深いしゃがみ込みといった動作は脱臼の危険性があり、制限されることになります。
- ✅POINT
- ●人工膝関節置換術は痛み軽減と生活の質改善を目的とする
- ●全置換術と部分置換術があり、症状に応じて選択される
- ●動作の回復は得られるが、深い膝の曲げ伸ばしには制限があり要注意
手術件数の推移と患者像
人工膝関節置換術の件数は高齢化に伴って年々増加しています。2004年から約10年間で件数が倍増したと報告されており、現在では国内で年間7万人以上が手術を受けています。これは高齢人口の増加に加え、医療技術の進歩により手術の安全性が高まったことが背景にあります。
適応される患者像としては、保存療法(薬物、注射、リハビリ)を行っても改善せず、強い痛みで歩行や日常生活に支障が出ている人です。特に、膝が90度以上曲がらない、あるいは伸びが30度以上制限されているなど、可動域の低下が大きい場合に手術が検討されます。
つまり、人工膝関節置換術は「痛みで生活が大きく制限されている中高年層」が中心となり、症例ごとに全置換か部分置換かが判断されます。
一方で、60歳未満の若年層には基本的に推奨されません。
なぜなら、人工関節には耐用年数があり、若いうちに手術すると再置換のリスクが高まるからです。また、高齢であっても体力や免疫力が著しく低下している場合は適応外となることがあります。
- ✅POINT
- ●手術件数は高齢化に伴い増加傾向
- ●適応は保存療法で効果がない中高年層
- ●若年層は再置換のリスクから推奨されにくい
- ●高齢者でも全身状態により適応が制限される
変形性膝関節症で人工関節が選択される理由
変形性膝関節症は、関節の軟骨がすり減ることで膝の動きに支障をきたし、強い痛みを伴う病気です。保存療法(薬物、ヒアルロン酸注射、リハビリなど)で改善しない場合、最終手段として、人工関節置換術が選択肢となるわけです。ただし、合併症というリスクは存在します。
人工関節を選ぶ最大の理由は、保存療法では解決することができなくなった膝の痛みを軽減し、歩行や階段の昇り降りといった日常動作を再び可能にする点にあります。さらに、手術によってO脚やX脚の変形が矯正されるため、関節への負担が減り再発を防ぐことにつながります。
- ✅具体的には、以下の場合に適応されるケースが多いです
- ・強い痛みにより歩行が困難な方
- ・膝の可動域が大きく制限されている方
- ・関節の変形が進行して生活の質が著しく低下している方
ただし、人工関節はあくまで「人工物」であるため、深い正座や激しいスポーツなどには制限があります。そのため、手術を選ぶ際は、生活上の希望や全身状態を含め、医師と十分に相談することが欠かせません。
| 進行度 | 症状の特徴 | 主な治療法 |
|---|---|---|
| 前期 | 軟骨の変化は軽度、周辺関節に負担 | 半月板縫合、靭帯再建など |
| 早期 | 軟骨の変形と軽い痛み | 骨切り術(関節温存) |
| 中期 | 片側の関節軟骨がすり減る | 人工膝関節部分置換術 |
| 末期 | 全体の軟骨消失、可動域制限 | 人工膝関節全置換術 |
- ✅POINT
- ●保存療法で効果が出ない場合に手術が選ばれる
- ●痛み改善と関節変形の矯正が主な目的
- ●生活習慣や希望に合わせて慎重に判断する必要あり
変形性膝関節症 人工関節手術の合併症と予防策
人工関節手術には多くのメリットがありますが、同時に合併症のリスクも存在します。知っておくことで不安を減らし、予防につなげることができます。
- 主な合併症には、
- ・感染症
- ・深部静脈血栓症や肺塞栓症
- ・人工関節のゆるみや摩耗
- ・脱臼や骨折
- ・出血や輸血の必要性
合併症を予防するためには、医療機関側の徹底した感染対策、適切な麻酔管理、早期リハビリなどが大切です。また、患者側でも体重管理や糖尿病など基礎疾患のコントロールを行うことでリスクを下げられます。
さらに、手術後の生活習慣も重要です。無理な運動や転倒を避け、サポーターや杖を活用することで、人工関節への負担を軽減できます。
| 合併症 | 主な予防策 |
|---|---|
| 感染症 | 術前の歯科治療・口腔ケア、術後の清潔管理 |
| 血栓症 | 弾性ストッキング、足の運動、抗凝固薬 |
| 出血 | 術中止血剤、駆血帯の使用 |
| 脱臼・骨折 | 転倒防止、筋力維持、骨粗鬆症治療 |
| 神経・血管損傷 | 姿勢管理、術後の圧迫回避 |
- ✅POINT
- ●合併症は感染、血栓、ゆるみ、脱臼などがある
- ●医療機関の対策と患者側の生活習慣管理が予防の鍵
- ●手術前後の準備とリハビリでリスクを大きく減らせる
感染症のリスクと予防方法
人工関節手術において、もっとも注意すべき合併症の一つが感染症です。感染率は1〜3%と低いものの、一度起こると再手術が必要になることもあります。
感染の原因は、手術中に細菌が侵入する早期感染と、術後に口腔や皮膚から細菌が血流に入ることで起こる遅発感染に分けられます。糖尿病や免疫力が低下している方は特にリスクが高くなります。
- ✅予防方法としては、
- ・クリーンルームでの手術実施
- ・術後の抗生剤投与
- ・特殊フィルムでの創部保護
- ・術前の歯科受診や口腔ケア
- ・皮膚や鼻腔内の細菌検査と治療
また、退院後は皮膚の清潔を保ち、傷の異常(赤み、腫れ、発熱)を感じたら早めに受診することが大切です。人工関節は細菌に弱いため、風邪や虫歯も放置せず、全身の健康管理を意識する必要があります。せっかくの膝に負担をかけないためにも体重管理が必須です。
- ✅POINT
- ●感染は早期感染と遅発感染がある
- ●糖尿病や免疫力低下の人はリスクが高い
- ●術前の準備と術後の生活管理で予防が可能
深部静脈血栓症・肺塞栓症の危険性
人工膝関節手術では、術後に長時間安静が続くため、下肢の血流が滞りやすくなります。その結果、深部静脈に血のかたまり(血栓)ができることがあり、これを深部静脈血栓症と呼びます。さらに、この血栓が血流に乗って肺の血管に詰まると「肺塞栓症」となり、最悪の場合は命に関わる重篤な状態になります。
具体的な症状としては、ふくらはぎの痛みや腫れ、下肢のむくみが現れることが多いです。肺塞栓症に進展した場合は、突然の息苦しさや胸の痛みを感じることがあります。
予防策としては、術後できるだけ早い時期から足を動かすことが重要です。弾性ストッキングやフットポンプを使用することに加え、血液をサラサラにする抗凝固薬の投与が行われることもあります。術前のエコー検査で血流や血栓の有無を確認しておくことも有効です。
- ✅POINT
- ●深部静脈血栓症は下肢の静脈に血栓ができる病気
- ●肺塞栓症は命に関わる合併症になる可能性がある
- ●早期リハビリや弾性ストッキングなどで予防可能
出血・輸血に関する注意点
人工膝関節手術では、骨を削ったり人工関節を設置したりする際に出血が避けられません。通常は術中の出血を最小限に抑える工夫がされており、太ももに駆血帯を巻く、止血剤を使用するなどの方法でコントロールされます。
それでも、出血量が多い場合には輸血が必要になるケースがあります。輸血には感染症やアレルギー反応といったリスクが伴うため、可能であれば事前に自己血を採取して手術に備える方法も用いられます。
近年は止血技術が進歩し、輸血を必要とするケースは減少しています。しかし、術前に貧血がある方や血液が固まりにくい体質を持つ方は、リスクが高くなるため事前に十分な検査と準備が欠かせません。
- ✅POINT
- ●手術には必ず一定の出血が伴う
- ●輸血には感染やアレルギーのリスクがある
- ●事前検査や止血対策で輸血の必要性を減らせる
人工関節のゆるみ・摩耗・再置換の可能性
人工膝関節は長期間(15年ほど)にわたり膝の動きを支えますが、経年使用により摩耗やゆるみが生じることがあります。特に金属と骨の接合部に隙間ができると人工関節が不安定になり、歩行時の痛みや違和感が出てきます。
摩耗粉が骨を溶かす原因になることもあり、状態が進行すると人工関節を再度入れ替える「再置換手術」が必要になります。再置換は初回手術よりも難易度が高く、患者への負担も大きいため、できるだけ回避することが望まれます。
予防のためには、体重管理と適度な運動が欠かせません。過度な体重増加は人工関節に大きな負担をかけ、摩耗を早めてしまいます。また、膝に強い衝撃を与えるスポーツや重労働も控えるべきです。定期的にレントゲン検査を受けることで、早期に異常を発見し対応することも可能です。
- ✅POINT
- ●人工関節は長期使用で摩耗やゆるみが起こる
- ●進行すると再置換手術が必要になることがある
- ●体重管理や定期検査で人工関節を長持ちさせられる
脱臼や骨折のリスクと生活上の注意点
人工膝関節の手術後は、活動量が徐々に増えるにつれて転倒のリスクが高まります。その際に人工関節周囲の骨折や膝蓋骨の骨折が起きることがあり、場合によっては再手術が必要になることもあります。また、人工股関節と異なり膝の人工関節では脱臼は比較的少ないものの、術後の無理な動作や転倒が重なると発生する可能性があります。
予防のためには、術後のリハビリを通じて下肢の筋力を回復させ、バランス能力を養うことが大切です。さらに、外出時は杖や手すりを利用し、転倒を防ぐ工夫を心がけましょう。骨粗鬆症を合併している場合には骨折リスクが高いため、薬物療法や栄養管理を並行して行う必要があります。
- ✅POINT
- ●転倒による人工関節周囲の骨折リスクがある
- ●筋力回復や杖の利用で転倒を防ぐことが大切
- ●骨粗鬆症治療も骨折予防に有効
神経・血管損傷のリスクについて
人工膝関節手術の際には、膝の周囲にある神経や血管を避けながら操作が行われます。ただし、まれにこれらが損傷することがあり、出血やしびれ、神経麻痺を引き起こすことがあります。特に腓骨神経が圧迫されると、足首や足先の動きが制限される「下垂足」と呼ばれる症状が出ることもあります。
術後の安静時に膝の下へクッションや保冷剤を長時間当てると、神経を圧迫して麻痺の原因になる場合があります。そのため、適切な体位を保ち、長時間同じ姿勢を避けることが予防につながります。
また、血管損傷は極めてまれですが、出血や循環障害を引き起こすため注意が必要です。術中は医師が出血の有無を慎重に確認し、術後も異常がないか観察する体制が整えられています。
| 生活動作 | 推奨される行動 | 避けるべき行動 |
|---|---|---|
| 姿勢 | 椅子に腰掛ける | 正座・深いしゃがみ込み |
| 運動 | 散歩、水泳、自転車 | ジョギング、球技、スキー |
| 荷物 | カートで運ぶ | 重い荷物を片手で持つ |
| 住環境 | 洋式トイレ・ベッド | 和式トイレ、布団生活 |
- ✅POINT
- ●神経損傷ではしびれや下垂足が起こることがある
- ●膝下の圧迫を避けることで予防が可能
- ●血管損傷は稀だが出血のリスクが伴う
麻酔に伴うリスクや全身合併症
人工膝関節置換術では全身麻酔または脊椎麻酔が行われます。安全性は高まっているものの、麻酔に伴うリスクが完全にゼロになることはありません。
代表的なリスクとしては、麻酔薬に対するアレルギー反応や血圧低下、心臓や呼吸機能への影響があります。高齢者や基礎疾患を持つ方では、麻酔による合併症の可能性が高くなるため、術前に心臓や肺の検査を行い全身状態を確認することが大切です。
さらに、全身への影響として「術後せん妄(不穏状態)」が見られる場合もあります。これは手術や入院環境の変化により一時的に起こるもので、通常は数日で改善します。
術後の全身合併症としては、肺炎や尿路感染症などがあり、免疫力や体力が低下している患者ほど注意が必要です。これらを防ぐためには、術後の呼吸リハビリ、口腔ケア、早期離床が有効とされています。
- ✅POINT
- ●麻酔は心肺機能に影響を与える可能性がある
- ●高齢者や基礎疾患のある人はリスクが高まる
- ●術後せん妄や肺炎など全身合併症にも注意が必要
高齢者に特有の合併症と注意点
人工膝関節手術は高齢者に多く行われる治療ですが、加齢に伴う体力や免疫力の低下によって、特有の合併症が見られることがあります。代表的なものに「術後せん妄(意識の混乱)」「感染症リスクの増加」「他疾患との併発」が挙げられます。
術後せん妄は、入院環境の変化や麻酔の影響により一時的に発生し、見当識障害や夜間の不穏行動がみられる場合があります。これは数日で改善することが多いですが、家族や医療スタッフがサポートすることで回復が早まります。
また、高齢者は糖尿病や心疾患、呼吸器疾患などの持病を持っていることが多いため、手術そのものよりも全身状態が合併症のリスク因子となります。術前から基礎疾患を安定させ、必要に応じて他科と連携した治療体制が欠かせません。
- ✅POINT
- ●高齢者は術後せん妄など精神的変化が起こりやすい
- ●糖尿病や心疾患などの持病がリスクを高める
- ●家族や医療チームの支えが回復を助ける
合併症を防ぐための術後リハビリと生活習慣
人工関節手術後は、適切なリハビリと生活習慣の改善が合併症予防に直結します。術後は安静にしすぎると血栓症や筋力低下のリスクが高まるため、できるだけ早期に関節を動かすリハビリを開始することが重要です。
リハビリでは、膝の可動域を確保しながら大腿四頭筋などの筋力を鍛えることで、人工関節への負担を軽減できます。さらに、深呼吸や足首の運動は血流を促進し、肺炎や血栓の予防にもつながります。
生活習慣面では、体重管理が特に大切です。わずかな体重増加でも膝に数倍の負担がかかるため、バランスの取れた食事と適度な運動を心がけましょう。また、正座や深いしゃがみ込みなど膝に負担を与える動作は控える必要があります。
- ✅POINT
- ●術後リハビリは早期開始が効果的
- ●筋力強化と呼吸訓練が合併症予防に役立つ
- ●体重管理と生活習慣の改善で人工関節を長持ちさせる
希望しても人工関節手術ができない場合がある
人工関節手術は変形性膝関節症の治療に有効ですが、すべての人が受けられるわけではありません。手術が適応外となるケースには次のようなものがあります。
- 重度の感染症がある、あるいは過去に感染を繰り返した
- 骨の量や強度が不足し、人工関節を固定できない
- 重度の骨粗しょう症で骨が脆弱
- 心肺機能の低下や全身状態が不良で手術に耐えられない
- 認知症などで術後の指示に従えない、リハビリ意欲がない
- 神経や筋肉の損傷が強く、人工関節が機能しない
- 関節が極端に不安定、もしくは過去の手術歴で癒着が強い
このように、医学的な理由だけでなく、リハビリへの取り組みや生活背景も重要な判断材料となります。
できない人は、我慢して生きていくしかないのか?
人工関節手術という最終手段が難しいと診断された場合、「もう痛みを我慢するしかないのか」と感じるかもしれません。実際、重度の感染症や全身状態が悪いケースでは手術が強く制限されます。そうなると、実際のところ、痛みに耐えながら、いかに痛みを制御した生活ができるかということになります。
もちろん、保存療法(薬、注射、装具など)や生活習慣の改善により、症状を軽減できる可能性が無いわけではありません。ただし、それだけでは十分に痛みを解決できないケースも少なくありません。そこで、次に紹介する新しい「再生医療」という選択肢が注目されています。
再生医療という人工関節以外の新しい選択肢
人工関節手術は大きな外科手術ですが有効な治療法です。しかし、手術や入院を避けたい方、そもそも手術ができない方にとっては「再生医療」という新しい選択肢があります。これは、自己の幹細胞やPRP(多血小板血漿)を用いて膝の修復力を高め、痛みの軽減や機能改善を目指す新しい治療法です。
再生医療の特徴は、手術を伴わず注射による治療であるため、体への負担が少ない点にあります。
入院も不要で、治療後すぐに日常生活へ戻れるケースも多くあります。さらに、人工関節のように金属やプラスチックを体内に入れる必要がないため、感染やゆるみといった合併症リスクがほとんどありません。手術ができない方でも可能性を見出せます。
ただし、変形が極度に進行している場合には再生医療では十分な効果が得られないこともあります。そのため、人工関節と再生医療は「どちらか一方」ではなく、症状や年齢、生活スタイルに応じて選択肢を検討することが大切です。
| 項目 | 人工膝関節置換術 | 再生医療 |
|---|---|---|
| 方法 | 金属・ポリエチレンで関節を置換 | 幹細胞やPRPを注射 |
| 入院 | 必要(数週間) | 不要(日帰り) |
| 合併症リスク | 感染・血栓・ゆるみ等 | ほとんどなし |
| 生活制限 | 正座不可・荷重制限あり | 制限なし |
| 効果 | 痛み改善・可動域回復 | 症状軽度~中等度で有効 |
- ✅POINT
- ●再生医療は注射治療で体への負担が少ない
- ●感染やゆるみのリスクがほとんどない
- ●進行度により人工関節との併用や切り替えが必要になる場合もある
まとめ・変形性膝関節症 合併症
変形性膝関節症 人工関節手術の合併症には、感染症や深部静脈血栓症・肺塞栓症、出血、人工関節のゆるみ・摩耗など、患者さんが知っておくべきリスクがいくつか存在します。ただし、術前の全身状態の確認、抗菌対策や血栓予防、術後のリハビリや生活習慣の工夫を行うことで、多くの合併症は防ぐことが可能です。
また、人工関節は耐用年数があるため再置換が必要になる場合もありますが、体重管理や定期的な検査で長持ちさせることができます。さらに、再生医療といった新しい治療法も登場しており、人工関節以外の選択肢を検討できる時代になりました。
変形性膝関節症で人工関節手術を考えている方は、合併症の可能性を理解したうえで、主治医と相談し、自分に合った最適な治療法を選ぶことが大切です。正しい知識を持つことで、不安を減らし、安心して治療に臨むことにつながります。
よくある質問 Q&A|変形性膝関節症 人工関節手術の合併症や再置換リスク
| 質問 | 回答 |
|---|---|
| 人工関節手術にはどんな合併症がありますか? | 感染症、深部静脈血栓症・肺塞栓症、出血、人工関節のゆるみや摩耗、神経・血管損傷などがあります |
| 感染症のリスクは高いですか? | 発症率は0.5〜3%程度と稀ですが、糖尿病や免疫低下のある方はリスクが上がります。術前の歯科治療や体調管理が有効です |
| 術後の血栓症や肺塞栓症は防げますか? | 予防のために弾性ストッキングやフットポンプ、抗凝固薬の使用、早期リハビリが行われます |
| 出血や輸血は必要になりますか? | 出血は必ずありますが、近年は止血技術が進み輸血が必要な例は減少しています。事前に自己血採取を行う場合もあります |
| 人工関節はどのくらい持ちますか? | 耐用年数は15〜年が目安です。体重管理や適度な運動でさらに長持ちさせることができます |
| 将来的に再置換手術は必要ですか? | 摩耗やゆるみが進行した場合に必要です。初回より難易度は高いため、定期検診での早期発見が大切です |
| 手術以外の方法はありますか? | 再生医療(幹細胞治療やPRP療法)などの新しい保存療法があり、手術を回避できる場合もあります |
| リボーンクリニックは、再生医療専門のクリニックです。
国が定めた「再生医療等安全性確保法」のもと、特定認定再生医療等委員会の厳格な審査を経て、厚生労働大臣へ届出を終えた、ご信頼いただける安心の「再生医療専門の医療機関」です。 膝の治療にあたりましては、法令を遵守し、院長の青木医師をはじめとした経験豊富な医師が患者さまのお悩みに親身に寄り添い、最新鋭の設備と熟練のスタッフといった最高の環境でサポートいたします。 まずはお気軽に無料相談をご利用ください(無理に治療をお勧めすることは一切ございません)。 |