変形性膝関節症
リボーンクリニック 大阪院の変形性膝関節症
変形性膝関節症の人工関節手術で後悔しないために知っておきたいこと

変形性膝関節症の人工関節手術の全知識
変形性膝関節症で膝の痛みが進行し、歩行や夜眠れないなど、日常生活に支障をきたすようになってくると、治療法として「人工関節手術」が選択肢として提案されるようになります。
人工関節は、保存療法では改善が難しい場合や、関節の変形が強くなった場合に検討される手術ですが、「どんな種類があるのか」「長持ちするのか」「費用や生活の制限はあるのか」といった不安を抱かれるのではないでしょうか。
本記事では、変形性膝関節症における人工関節手術の基本から、全置換術(TKA)や部分置換術(UKA)、最小侵襲手術(MIS)の特徴まで詳しく解説し、手術後に気をつける生活上の注意点や耐用年数、再手術の可能性、費用や入院期間についても取り上げました。
また近年、変形性膝関節症の新たな治療の選択肢として注目されている再生医療にも言及し、その比較も含め、人工関節手術を検討されている方が正しい情報を得られるよう、専門的な視点で分かりやすくまとめました。
記事を読み進めることで、ご自身の治療を考える判断材料となれば幸いです。
-
この記事で分かること
- ☑ 変形性膝関節症に対する人工関節手術の基本的な仕組み
- ☑ 全置換術(TKA)や部分置換術(UKA)、MISの違いと特徴
- ☑ 手術後に考えられるリスクや生活上の注意点
- ☑ 人工関節の耐用年数や再手術の可能性
- ☑ 人工関節手術と再生医療の比較
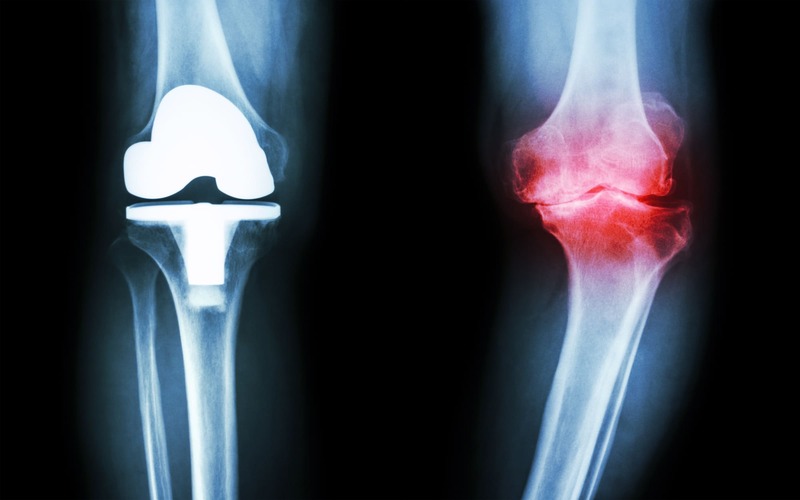
変形性膝関節症の人工関節手術とは
人工関節手術とは、すり減った膝の関節部分を金属やセラミック、医療用プラスチックで作られた人工の関節に手術で置き換える方法です。膝関節の表面を削り、インプラントをはめ込むことで関節の動きを取り戻し、痛みを軽減することを目的としています。
この手術が注目される理由は、進行して強い痛みを伴う変形性膝関節症に対して、保存療法では十分な効果が得られなくなった段階でも改善が期待できるからです。杖がないと歩けない方や、夜間の痛みで眠れない方でも、術後には生活の質を大きく回復できるケースがあります。
ただし、人工関節は万能ではなく、永久に使えるわけではありません。耐用年数や合併症といったリスクや活動制限があり、日常生活で注意すべき点が多々あります。そのため、患者の年齢・活動度・生活習慣に応じて慎重に検討しなければなりません。
- POINT
- ●人工関節は金属やセラミックで作られる
- ●痛みの軽減と歩行機能の回復が主な目的
- ●保存療法で改善が難しい重症例に用いられる
- ●耐用年数や合併症リスク、日常生活に注意が必要
変形性膝関節症とは
変形性膝関節症は、膝の関節にある軟骨がすり減ることで骨同士が直接こすれ、炎症や変形を引き起こす病気です。最初は立ち上がりや歩き始めの痛みから始まり、進行すると階段の上り下りや長時間の歩行も難しくなります。
発症の背景には、加齢や肥満、過去の膝のケガ、筋力低下などが関係しています。特に女性に多く見られ、閉経後のホルモンバランスの変化も影響すると言われています。
進行の段階は大きく分けて軽度・中等度・重度があり、初期には運動療法や薬で症状を抑えられることもあります。しかし重度になると保存療法では改善が難しくなり、人工関節を含めた手術が選択されることも少なくありません。
- POINT
- ●軟骨がすり減り、炎症や変形が起きる病気
- ●女性や高齢者に多い
- ●軽度なら保存療法、中等度~重度は手術の検討が必要
人工膝関節置換術が必要になる理由
膝に対する人工関節の手術を「人工膝関節置換術」といい、それは、薬やヒアルロン酸注射、リハビリなどで十分な効果が得られない重症度が増した状態、そのまま日常生活に支障をきたす痛みを改善できない場合に検討されます。
変形膝関節症は進行性の疾患で進行すると、痛みはもちろん、歩行や睡眠に大きな影響を与えてしまいます。
また、関節の変形が進み膝が「O脚」に傾くと、関節にかかる負担がさらに増加し、悪循環に陥ります。放置すると変形が固定化してしまい、手術以外に選択肢がなくなるケースもあります。
手術を選ぶ大きなポイントは「どれだけ生活の質が落ちているか」です。例えば、家事や仕事ができない、外出が制限される、夜も痛みで眠れない、といった状況(KL分類でグレード3~4)では人工関節への置換術以外の選択肢が無くなります。(除く再生医療)
- POINT
- ●保存療法で改善しない強い痛みがある
- ●膝の変形が進みO脚が悪化している
- ●日常生活に大きな制限が出ている
- ●睡眠や活動の質が低下している
変形性膝関節症の人工関膝節手術の種類
人工関節手術には、大きく分けて「全置換術(TKA)」と「部分置換術(UKA)」の2種類があります。膝関節全体を置き換えるか、一部だけを入れ替えるかでアプローチが異なります。
さらに最近では、傷を小さくして身体への負担を減らす「最小侵襲手術(MIS)」も取り入れられるようになっています。ただし、どの方法が適しているかは、膝の変形の程度等の症状や生活習慣、年齢などを踏まえて医師が判断することになります。
| 手術法 | 特徴 | 適応 | メリット | デメリット |
|---|---|---|---|---|
| 全置換術(TKA) | 膝関節全体を人工関節に置換 | 広範囲に軟骨が損傷している場合 | 痛みの大幅軽減、再発リスク低 | 回復に時間がかかる |
| 部分置換術(UKA) | 一部の関節のみ置換 | 片側のみ損傷がある場合 | 切開が小さい、回復が早い | 適応が限られる |
| 最小侵襲手術(MIS) | 切開を小さくして筋肉を温存 | 高齢・早期社会復帰を希望する場合 | 術後の負担軽減、回復早い | 技術に差がある、難易度高い |
手術法を選ぶ際には「どこまで膝が損傷しているか」「将来の再手術リスクをどう考えるか」が重要な判断基準になります。
- POINT
- ●人工関節手術は大きく2種類に分類される
- ●全体を置き換える方法と、一部を置き換える方法がある
- ●中でも身体への負担を減らす最小の術式も開発されてはいる
人工膝関節 全置換術(TKA)の特徴
全置換術(TKA:Total Knee Arthroplasty)は、膝関節のすべての面を人工関節に置き換える方法です。軟骨や損傷した骨を削り取り、大腿骨側と脛骨側に人工のパーツで固定します。
この術式の大きな利点は、膝の広範囲に変形や損傷があっても対応できる点です。重度の変形性膝関節症や両側に強い痛みがある場合にも、安定した改善効果を期待できます。
一方で、手術範囲が広い分だけ侵襲(傷の大きさ、出血量、手術時間、筋肉に対するダメージ、骨を削る範囲などなど、いろいろな要素が絡む)が大きく、回復に時間がかかる可能性が高くなります。また、人工関節の寿命は15〜年程度とされており、年齢的に若い場合は、人工関節の寿命が来て再手術が必要になることもあります。
- POINT
- ●膝関節全体を人工関節に置き換える手術
- ●重度の変形や広範囲の損傷に適応
- ●改善効果が安定している
- ●手術侵襲が大きく、再手術の可能性もある
人工膝関節 部分置換術(UKA)の適応条件
部分置換術(UKA:Unicompartmental Knee Arthroplasty)とは、膝関節の一部だけを人工関節に置き換える方法です。特に「内側だけ」または「外側だけ」がすり減っているケースに選ばれることが多く、膝全体に損傷が広がっていないことが条件になります。
この方法は手術の範囲が小さいため、筋肉や靭帯を温存でき、術後の回復も早い傾向があります。自然に近い膝の動きを残せる点も大きな利点です。
ただし、膝全体の変形が進行している場合には適応できません。手術後に他の部分が悪化して再手術が必要になることもあるため、適応の見極めが重要です。
- POINT
- ●膝の一部だけを人工関節に置き換える手術
- ●適応は「内側のみ」「外側のみ」の損傷に限られる
- ●回復が早く、自然な動きが残りやすい
- ●膝全体に損傷がある場合は適応外
人工膝関節 最小侵襲手術(MIS)の利点と限界
最小侵襲手術(MIS:Minimally Invasive Surgery)は、低侵襲(皮膚の切開を小さくし、筋肉や靭帯へのダメージをできる限り抑える)人工関節手術です。従来の術式と比べて手術痕が小さく、術後の痛みが軽減されやすい点が特徴です。
利点としては、出血量が少なく回復が早いことが挙げられます。リハビリを早く始められるため、日常生活への復帰がスムーズになりやすいとされています。また、手術の負担が軽いため、高齢者や合併症を持つ患者にも適応されやすいケースがあります。
しかし、切開が小さい分だけ術野が狭く、人工関節の正確な設置が難しくなる可能性があります。結果として、人工関節の耐久性や再手術リスクに影響することもあり、必ずしもすべての患者に適しているわけではありません。
- POINT
- ●傷が小さく回復が早い
- ●術後の痛みや出血が少ない
- ●高齢者にも導入しやすい
- ●視野が狭くなるため、手技に高い精度が求められる
変形性膝関節症 人工関節のメリットとデメリット
人工関節手術の最大のメリットは、強い膝の痛みから解放され、歩行や日常動作が大きく改善されることです。薬やリハビリで効果が得られない患者でも、術後には杖なしで歩けるようになるケースが少なくありません。
さらに、適切に施術されれば人工関節の寿命はあるとはいえ、10年以上は機能し続け、生活の質(QOL)が大きく向上します。特に重度の変形性膝関節症にとっては、再び外出や趣味(軽いもの)を楽しめるようになる大きな希望となります。
一方でデメリットも存在します。人工関節には寿命がつきもので15〜年程度で再置換手術が必要になることがあります。また、手術には感染や血栓、神経障害といった合併症のリスクも伴います。
さらに、正座やしゃがむといた和式生活での膝を深く曲げる動作には制限が残る場合があります。
▽ 人工関節置換術のメリット・デメリット
| メリット | デメリット |
|---|---|
| 強い痛みの軽減 | 感染や血栓など手術リスク |
| 歩行・日常生活の改善 | 耐用年数があり再手術の可能性 |
| 姿勢や関節の変形改善 | 激しいスポーツや動作の制限 |
| 精神的な安心感 | 日常生活の動作や、スポーツに制限 |
- POINT
- ●痛みの軽減と歩行能力の改善が期待できる
- ●生活の質が大きく向上する
- ●人工関節には寿命がある
- ●感染や合併症のリスクもある
膝の人工関節、術後に知っておくべきこと
人工関節を膝に入れた後の生活は「元通りの膝」とは異なる点に注意が必要です。痛みは改善されても、人工関節には可動域や耐久性に制限があり、正しい生活習慣が大切です。
人工関節の手術後は「どう動くか」が回復に直結します。まず、リハビリは欠かせません。術後すぐから膝を少しずつ動かすことで関節が固まるのを防ぎ、筋力を回復させ、血栓症にも有効です。
術後は、膝を過度に曲げる正座、しゃがむといった動作やジャンプ・ランニングのような膝に強い負荷は避ける必要があります。特に深いしゃがみ込みは、関節に強い圧力がかかり故障の原因となることがあります。
また、転倒は人工関節の脱臼や骨折につながるため、転倒防止の環境づくりも大切です。
また、人工関節は異物であるため、感染が起きると大きなトラブルにつながります。歯科治療や手術時には必ず人工関節を入れていることを医師に伝え、必要なら抗生剤の投与を受けることが推奨されています。
| 感染の予防意識を持つ(術中、術後)
虫歯・歯槽膿漏、風邪(扁桃腺炎・気管支炎)、水虫(その他、皮膚への感染全般)、尿路関係の感染、他 |
定期的な通院とレントゲン検査で人工関節の状態を確認し、異常を早期に発見することも大切です。
- POINT
- ●人工関節は「完全に元通りの膝」ではない
- ●過度な動作やスポーツは避ける必要がある
- ●感染症対策が重要
- ●定期的な検診で状態を確認することが必須
耐用年数と再手術の可能性
人工関節には「寿命」があります。一般的に15年程度は機能するとされますが、使用状況や生活習慣によって差が出ます。特に若い年齢で手術を受けた方は、活動量が多いため摩耗が早まり、再置換が必要になる確率が高くなります。
| 耐用年数の目安 | 再手術が必要となるケース |
|---|---|
| 15〜年程度 | 人工関節が摩耗した場合 |
| 個人差あり(体重・活動量による) | 感染や脱臼など合併症が生じた場合 |
| 再手術は難易度が高くリスクも増加 | 長期間の使用による劣化 |
再手術(再置換術)は、一度入れた人工関節を取り外し、新しい人工関節に入れ替える手術です。
ただし、骨の削除量が増える、感染リスクが高まるなど、初回手術よりも難易度が上がります。そのため、最初の手術から長期間もたせる工夫(適度な運動、体重管理、定期検診)が非常に重要です。
- POINT
- ●人工関節の寿命は10〜20年程度
- ●若い患者は再手術が必要になる可能性が高い
- ●再置換は初回より難しくリスクが高い
- ●体重管理や生活習慣で耐用年数を延ばせる
人工関節の費用と入院期間
人工関節手術の費用は、健康保険が適用される場合でおおよそ総額100〜150万円程度です。自己負担は年齢や収入に応じて異なり、高額療養費制度を利用すれば実際の負担は数万円〜十数万円に抑えられることが多いです。
入院期間は、術式や個人差にもよりますが、一般的に2〜4週間程度が目安です。術後早期にリハビリを始めるため、入院生活は単なる安静ではなく「回復のトレーニング期間」と位置づけられます。最近では、最小侵襲手術(MIS)や医療体制の整備により、入院期間が短縮される傾向もあります。
費用や期間については病院ごとに差があるため、事前に確認しておくことが安心につながります。
- POINT
- ●総額は100〜150万円ほど(保険適用前)
- ●高額療養費制度で自己負担を軽減できる
- ●入院は2〜4週間が一般的
- ●病院や手術方法により差がある
膝の人工関節、術後の注意点と生活上の注意点
人工関節は天然の関節と比べて強度に限界があるため、術後の生活では「摩耗や破損を早める行動」を避ける必要があります。前項まででも言及していますが、特に深いしゃがみ込みや正座は膝への圧力が強く、人工関節を早く劣化させる原因になります。
さらに、床に座る生活習慣は転倒リスクを高めるため、椅子中心の生活に切り替えることが勧められます。
また、重い荷物を持って階段を上り下りする、膝をひねる動作(急な方向転換)も注意が必要です。こうした動きは関節のズレや損傷につながる可能性があります。
生活の中では、転倒防止が大きな課題です。家の中の段差や滑りやすい床には手すりや滑り止めを設置すると安心です。
| 注意点 | 理由 |
|---|---|
| 正座や深いしゃがみ込みを避ける | 膝関節に強い負荷がかかる |
| 階段の昇降は手すりを使う | 転倒リスクを減らす |
| 急激な方向転換やジャンプを控える | 関節のずれや損傷防止 |
| ウォーキングや水泳など軽い運動を選ぶ | 筋力維持・再発予防に有効 |
- POINT
- ●床生活より椅子中心の生活が望ましい
- ●重い荷物・急な方向転換はリスクが高い
- ●転倒防止の環境整備が必要
スポーツの可否と日常動作について
人工関節を入れた後でも、適度な運動はむしろ推奨されます。ウォーキングや水中歩行、エアロバイクなど、膝に負担の少ない有酸素運動は関節周囲の筋肉を強くし、長期的な安定につながります。
一方で、ランニングやジャンプを繰り返す運動、サッカーやバスケットボール、バレーボール、テニスなどのように急激な方向転換を伴い膝に負担が大きなスポーツは避けるべきです。これらは摩耗を早めるだけでなく、人工関節の脱臼や破損のリスクを高めます。
日常動作では、階段の上り下りや立ち座りの動作を正しく行うことが重要です。膝に無理な角度をつけず、ゆっくり丁寧に行う習慣が術後の関節保護につながります。
- POINT
- ●ウォーキングや水中運動は推奨される
- ●ランニングやジャンプ系スポーツはNG
- ●方向転換が多い競技は避ける
- ●正しい立ち座り・階段の使い方を意識する
人工関節を避けたい方へ再生医療という選択肢
「手術は避けたい」「まだ年齢的に再置換のリスクが心配」とお考えなら、再生医療という選択肢もあります。幹細胞治療やPRP(多血小板血漿)療法は、自分の細胞や血液成分を利用し、軟骨の修復や炎症の軽減を目指す治療です。
これらは人工関節のように関節を入れ替えるものではなく、関節の機能を改善し、痛みを和らげる効果が期待できます。特に進行が軽度〜中等度の変形性膝関節症では、人工関節手術を先延ばしできる可能性があります。
この治療の目的は、痛みを止めるといった対処療法ではなく、軟骨の再生を目指す根本治療である点です。
ただし、再生医療は万能ではなく、重度に進行した場合は人工関節手術が必要になるケースもあります。どちらが適しているかは、専門医の診断と相談が欠かせません。当院は再生医療専門クリニックですのでお気軽にお問合せください
- POINT
- ●再生医療は関節の修復を目指す治療法
- ●人工関節を避けたい人に有効な選択肢
- ●進行度が軽度〜中等度の場合に適している
- ●重度の変形では人工関節が必要になる可能性もある
再生医療とは
再生医療とは、損傷した組織や臓器の修復が自分自身の治癒力で行われる身体の仕組みを利用した新しい医療の選択肢です。変形性膝関節症に対しては、主に「幹細胞治療」と「PRP(多血小板血漿)療法」が利用されています。
幹細胞治療は、脂肪から取り出した幹細胞を大きく培養して膝に注入し、軟骨や組織の修復を促します。PRP療法は、自分の血液から抽出した血小板を利用し、炎症を抑えて組織の回復を助けます。
どちらも人工関節のように関節を置き換えるのではなく、今ある関節を守り改善させるアプローチです。
再生医療の大きな特徴は、手術のように関節を切除・入れ替える必要がなく、比較的低侵襲で行える点です。加えて、入院を伴わないことも多いため、生活への影響が少ないのがメリットです。
- POINT
- ●幹細胞治療やPRP療法が代表的
- ●関節を切除せずに組織の修復を目指す
- ●低侵襲で入院不要の場合が多い
- ●早期〜中等度の患者に有効性が期待される
再生医療と人工関節の選択肢比較
変形性膝関節症に対する治療は、これまでの「保存療法」「手術療法」に加えて新たに「再生医療」という新な選択肢が生まれました。それぞれの特徴を理解して、適切な治療選びの参考にしてください。今回は、膝の人工関節と再生医療(幹細胞治療)を比較してみました。
| 項目 | 再生医療(幹細胞治療) | 人工関節手術 |
|---|---|---|
| 対象 | 軽度〜中等度 | 重度(軟骨がほぼ消失) |
| 方法 | 自分の細胞や血液を利用 | 損傷した関節を金属や樹脂に置換 |
| 侵襲度 | 注射中心で低侵襲 | 手術を伴い侵襲度が高い |
| 入院 | 基本不要 | 約2〜4週間が目安 |
| 効果 | 痛み軽減・進行抑制 | 劇的な痛み改善・歩行改善 |
| 持続性 | 効果に個人差あり | 耐用年数15〜20年程度 |
| 適応 | できるだけ関節を残したい方 | 強い痛みで生活困難な方 |
再生医療は「今ある関節を守る治療」、人工関節は「壊れた関節を入れ替える治療」と言えます。
40〜60代など比較的若い世代や、できるだけ手術を避けたい人には再生医療が検討され、一方で進行が進んで歩行に大きな支障が出ている人には人工関節手術が有効です。
| 項目 | 再生医療 | 人工関節手術 |
|---|---|---|
| 治療目的 | 損傷した軟骨や組織の修復促進 | 痛みの軽減・関節機能の改善 |
| 効果の即効性 | 数週間〜数か月で効果が期待 | 手術直後から効果を実感 |
| 体への負担 | 注射中心、低侵襲 | 外科手術で入院必要 |
| 耐用年数 | 病態や進行度で効果が変動 | 15〜20年(再手術可能性あり) |
| 適応 | 軽度〜中等度で手術を避けたい方 | 重度の変形・保存療法が無効 |
| 保険適応 | 自費診療 | 保険適応 |
- POINT
- ●再生医療は軽度〜中等度の症例に向く
- ●人工関節は重度で日常生活に支障がある場合に有効
- ●治療の目的は「関節を残す」か「入れ替える」かで大きく異なる
- ●年齢や症状、生活スタイルに合わせて選択することが大切
まとめ・変形性膝関節症と人工関節
変形性膝関節症は、膝の軟骨がすり減っていくことで痛みや可動域制限を引き起こし、進行すると日常生活に大きな支障を与える病気です。治療の最終手段として人工関節置換術(TKA・UKA)が選択されることがあり、痛みの大幅な改善や歩行機能の回復が期待できます。
しかし、人工関節には耐用年数の関係で再手術の可能性や、術後の生活習慣の変更や、感染症への備え、リハビリの継続、動作制限に関しては注意すべきことが多くあるため注意が必要です。
一方、幹細胞治療やPRPといった再生医療は、関節を残したまま修復や再生を目指す方法で、低侵襲かつ入院を伴わないケースが多いのが特徴です。人工関節と比較すると適応範囲は限定されますが、特に軽度〜中等度の段階では有力な選択肢となります。
つまり、「人工関節による確実な改善」と「再生医療による関節温存」のどちらを選ぶかは、年齢、症状の進行度、生活スタイルを考慮した上で決めることが大切です。医師と相談し、ご自身に合った治療方針を選択することで、膝の健康と生活の質をより良いものにすることがでるではないかと考えております。。
Q&A:変形性膝関節症と人工関節についてQ1. 変形性膝関節症で人工関節手術は必ず必要ですか?A. 初期や中期の段階では運動療法や薬物療法で改善が期待できる場合があります。人工関節手術は、強い痛みや日常生活への支障が続き、保存療法で効果が得られない場合に検討されます。 Q2. 人工関節にはどんな種類がありますか?A. 主に「全置換術(TKA)」と「部分置換術(UKA)」があります。TKAは膝全体を人工関節に置き換える方法、UKAは傷んだ部分だけを置き換える方法で、年齢や膝の状態によって適応が変わります。 Q3. 人工関節はどのくらい持ちますか?A. 一般的に耐用年数は15〜20年といわれています。ただし、活動量や体重、手術後の生活習慣によって寿命は変わり、再手術が必要になるケースもあります。 Q4. 手術後にスポーツはできますか?A. ウォーキングや水泳、軽い体操は可能ですが、ジャンプやランニングのように膝へ大きな負担がかかるスポーツは避ける必要があります。主治医の指導に従い、安全な範囲での運動が推奨されます。 Q5. 人工関節以外に治療の選択肢はありますか?A. 近年は再生医療(幹細胞治療やPRP療法)が注目されています。関節機能の改善や進行抑制を期待でき、人工関節手術を回避したい方に選択肢となり得ます。ただし効果の持続や保険適応範囲には注意が必要です。 |
| リボーンクリニックは、再生医療専門のクリニックです。国が定めた「再生医療等安全性確保法」のもと、特定認定再生医療等委員会の厳格な審査を経て、厚生労働大臣へ届出を終えた、ご信頼いただける安心の「再生医療専門の医療機関」です。
膝の治療にあたりましては、法令を遵守し、院長の青木医師をはじめとした経験豊富な医師が患者さまのお悩みに親身に寄り添い、最新鋭の設備と熟練のスタッフといった最高の環境でサポートいたします。 まずはお気軽に無料相談をご利用ください(無理に治療をお勧めすることは一切ございません)。 |